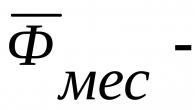Saignement hypotonique- saignements provoqués par une diminution du tonus utérin après l'accouchement et au début du post-partum. Atonie- perte totale du tonus myométrial. Hypotension- il s'agit d'une diminution et d'une restauration alternées du tonus utérin, et atonie- défaillance grave et prolongée de la fonction contractile du myomètre, son incapacité à assurer une hémostase fiable et à long terme.
Causes :
1. Raisons mécaniques : rétention des lobes placentaires dans la cavité utérine ; placenta accreta; hématomètre; tumeurs des muscles utérins (généralement fibromes sous-muqueux) ; hyperextension de l'utérus avec hydramnios, grossesses multiples, gros fœtus ; naissance rapide, pince obstétricale(livraison rapide); placenta praevia; faible fixation du placenta; processus cicatriciels et inflammatoires lors d'avortements et d'opérations antérieurs ;
2. Causes métaboliques : hypoxie utérine (chez les femmes anémiques) ; acidose; diminution du glycogène (chez les femmes diabétiques); pathologie extragénitale : insuffisance cardiovasculaire et respiratoire ; gestose des femmes enceintes; épuisement du système neuromusculaire lors d'un travail prolongé; saignements répétés avec perte de sang importante ;
3. Raisons pharmacologiques : stimulation à long terme du travail avec de l'ocytocine ; l'utilisation de sulfate de magnésium dans le traitement de la gestose (le magnésium est un antagoniste du calcium et, avec une utilisation prolongée de magnésium, l'utérus se détend); l'utilisation d'agonistes bêta-adrénergiques dans le traitement des menaces de fausse couche pour soulager les contractions utérines ; transfusions sanguines massives.
Arrêter les saignements hypotoniques :
Étape I :
1. Libérez l'urine avec un cathéter (l'innervation de l'utérus et de la vessie est la même) ;
2. Léger massage externe l'utérus à travers la paroi abdominale antérieure ;
3. Froid dans le bas-ventre ;
4. Entrepreneurs (1 ml d'ocytocine par voie intraveineuse ; 1 ml de solution de méthylergométrine à 0,02 % dans 20 ml de solution de glucose à 40 %).
Étape II :
1. Presser l'aorte abdominale contre la colonne vertébrale (une ischémie de l'utérus est observée et elle peut se contracter) ;
2. Examen manuel de la cavité utérine ;
3. Massez l'utérus avec un poing (une main est dans la cavité utérine et l'autre est utilisée pour masser l'utérus de l'extérieur, avec précaution, car un massage brutal peut provoquer un syndrome de coagulation intravasculaire disséminée) ;
4. Application de sutures transversales - sur les lèvres antérieures et postérieures du col de l'utérus - selon Lositskaya (le canal reste ouvert) ;
5. Appliquer des aboreurs sur les lèvres antérieures et postérieures du col, tirer le col vers l'avant, le soulever vers le haut et peut même être replié sur l'utérus ;
6. Application de pinces sur le paramètre du côté vaginal, vers les voûtes latérales (selon Baksheev) ;
7 : Méthode d'arrêt du saignement selon Henkel-Tikanadze - le col est abaissé avec une pince à balle vers l'extérieur de la vulve et sur le côté, puis deux pinces intestinales sont appliquées du côté de la voûte vaginale perpendiculairement à la côte latérale du utérus;
8. Défibrillation de l'utérus (une électrode est placée dans la région lombaire, l'autre sur l'utérus, la défibrillation peut être effectuée 2 à 3 fois, l'utérus est contracté pendant 1 heure
9. Tamponner avec de l'éther dans la voûte vaginale postérieure (selon Guzikov) ;
10. Insertion d'un ballon en caoutchouc dans la cavité utérine ;
11. Tamponnade de l'utérus avec un pansement de gaze imbibé d'une solution désinfectante, la tamponnade commence à partir du fond de l'utérus, il s'agit d'une mesure temporaire.
III scène- chirurgie:
1. Ligature des artères utérines et ovariennes des deux côtés (utérine - au niveau de l'orifice interne ; ovarienne - dans le ligament ovarien proprement dit) ;
2. Amputation ou extirpation de l'utérus (le volume dépend de l'état du col et de l'emplacement du placenta).
2. Blessures au canal génital mou. Elle se caractérise par la libération de sang écarlate par le canal génital.
Le diagnostic est posé en examinant le canal génital au spéculum.
Le saignement est stoppé en suturant les ruptures.
3. Violation du placenta séparé en raison d'un spasme de l'orifice interne ou des cornes utérines. Dans le même temps, l'utérus grossit, prend une forme sphérique et devient tendu. La femme en travail présente des symptômes d’anémie aiguë.
Les principes de traitement dans ce cas sont les antispasmodiques, l'atropine, les analgésiques ou l'anesthésie pour soulager les spasmes, après quoi le placenta est libéré seul ou à l'aide de techniques externes.
Souvent, les femmes souffrent d'hémorragie obstétricale pendant la période post-partum. L’un des types les plus courants de cette pathologie est la perte de sang hypotonique. Examinons les raisons pour lesquelles des saignements hypotoniques surviennent au début de la période post-partum.
En général, l’hypotension est une diminution de la capacité de l’utérus à se contracter. Les saignements hypotoniques après l'accouchement surviennent dans 40 à 42 % de toutes les pertes de sang. Elle se divise en 2 types : l'atonie et l'hypotension.
Une condition dans laquelle les médicaments ayant un effet stimulant sur le mésomètre n'agissent pas est appelée atonie. . Autrement dit, système reproducteur perd complètement la capacité de contracter. Le système neuromusculaire utérin est dans un état de paralysie, ce qui peut provoquer De lourdes pertes sang. Bien que de tels cas se produisent assez rarement.
Si, en cas d'atonie, le mésomètre cesse complètement de se contracter, cela ne se produit que partiellement en cas d'hypotension. Les organes génitaux sont capables de répondre aux stimuli, mais très faiblement. La métrorragie hépotonique post-partum peut se développer de deux manières.
Première possibilité :
- pertes de sang importantes;
- l'utérus réagit lentement (ou ne répond pas du tout) aux stimuli.
Deuxième option:
- la perte de sang est faible, périodique, de 150 à 200 ml ;
- L'utérus n'est pas de taille constante : lorsqu'il diminue, le saignement s'arrête, mais lorsqu'il augmente, les métrorragies reprennent.
Plus le temps s'écoule depuis le début de l'hémorragie, plus la situation devient dangereuse, voire mortelle.
A la moindre manifestation, appelez immédiatement un médecin.
Causes
Des saignements hypotoniques post-partum sont possibles pour les raisons suivantes :
- faible capacité de l'utérus à se contracter;
- troubles de la coagulation ;
- des perturbations hormonales qui affaiblissent la capacité du mésomètre à se contracter ;
- accouchement difficile, à la suite duquel les muscles des appendices sont affaiblis;
- inflammation des organes génitaux (surtout chroniques), blessures;
- un gros fruit ou plusieurs fruits ;
- fusion des systèmes reproducteurs avec d’autres organes en conséquence interventions chirurgicales;
- paludisme;
- toxicose tardive;
- inflammation des organes génitaux.

En outre, la raison principale peut être une faiblesse générale du corps, provoquée par le processus d'accouchement. Il est possible qu'il y ait plusieurs causes de saignement au début de la période post-partum.
Symptômes
Les saignements hypotoniques après l'accouchement peuvent être déterminés par les signes suivants : directement, l'hémorragie elle-même, la flaccidité des appendices, leur augmentation de taille. Lors d'un massage externe de l'utérus, des caillots en sont libérés, après quoi sa taille normale est restaurée, mais après un certain temps, les symptômes peuvent réapparaître. Bientôt, le sang perdra probablement sa capacité à coaguler.
En cas d'atonie, le mésomètre ne répond pas aux stimuli et en cas d'hypotension, la réaction à ceux-ci est faible. De plus, une femme perd souvent connaissance, des étourdissements, des vomissements, une accélération du rythme cardiaque et même une tachycardie sont possibles.
Les caillots sanguins indiquent une métrorragie hypotonique dans la période post-partum, et non un traumatisme dû à l'accouchement, ce qui est très important pour poser un diagnostic et prodiguer les premiers soins.
PREMIERS SECOURS
Lorsque vous remarquez les premiers symptômes d’hypotension, la toute première chose à faire est d’appeler une ambulance. Ensuite, retirez l'urine de la vessie (si une femme est incapable d'uriner seule, cela se fait à l'aide d'un cathéter).
L'étape suivante consiste à introduire des agents contractants mésométriaux : ocytocine 1 ml avec 20 ml de solution de glucose à 40 % (intramusculaire ou intraveineuse), méthylergométrine (intramusculaire). Vous devez mettre quelque chose de froid sur votre bas-ventre, par exemple un sac de glace, et masser l'extérieur de vos organes génitaux. Si le saignement ne s'arrête pas, appuyez sur l'aorte avec votre poing.
Des premiers secours appropriés peuvent sauver des vies.
Traitement
Tout d'abord, la capacité de contraction du myomètre est restaurée. De plus, en fonction du degré de complexité et des causes de l'hémorragie, les procédures suivantes sont effectuées :
- Gratter les restes de l’œuf fécondé.
- Retrait du placenta après l'accouchement.
- Massage utérin.
- But médicaments hormonaux, qui provoquent la contraction du myomètre.
- Un sac de glace est placé sur le bas-ventre (arrête efficacement les métrorragies).
- Insertion d'un tampon imbibé d'éther dans le vagin.
- Application d'une suture sur la zone cervicale (retirée après 12 heures).
- Électromyostimulation.
- Clampage (compression des vaisseaux sanguins).
- En cas de pertes sanguines importantes - transfusion.
- Prescription de médicaments augmentant la coagulation.

Si aucune de ces techniques ne vous aide, clampez l'aorte abdominale. Mais même si cela n’aide pas, il faudra recourir à une intervention chirurgicale. Il peut s'agir soit d'une ligature des vaisseaux utérins, soit de l'ablation des appendices.
Considérons séparément la méthode de serrage selon Bashkeev, grâce à laquelle il a été possible d'éviter de nombreuses interventions chirurgicales. Il est utilisé si le volume de sang perdu ne dépasse pas 700-800 ml. La procédure se déroule comme suit : un spéculum et un lift sont insérés dans le vagin, après quoi 2-3 pinces sont appliquées sur les sections latérales du segment inférieur de l'utérus, qui sont ensuite tirées vers le bas. Dans ce cas, un groupe de pinces est appliqué sur la surface interne du col et le second sur la surface externe.
Une perte de sang supérieure à 600 ml peut être dangereuse pour la santé d'une femme en travail. Vous devez donc immédiatement contacter un médecin pour obtenir de l'aide.
La prévention
La prévention des saignements au début du post-partum joue un rôle important dans la santé d'une jeune mère. Tout d’abord, il s’agit de maintenir un mode de vie sain. Cela inclut le bon régime équilibré, bon repos, suffisamment de temps pour dormir et boire. N'oubliez pas les promenades au grand air et l'activité physique, diagnostiquez et traitez rapidement les processus inflammatoires de votre corps.
- Le diagnostic de l'inflammation des organes aidera à éviter d'autres complications, notamment les hémorragies.
- L'avortement est un stress énorme pour une femme, dont la conséquence peut être des complications lors des grossesses ultérieures et Période de récupération. Il existe une très forte probabilité de souffrir d'hypotension après un avortement. N'oubliez pas cela si, pour une raison quelconque, vous décidez de franchir cette étape.
- Le processus de mise au monde d'une nouvelle vie doit se dérouler sous la supervision compétente du médecin traitant, demandez donc l'aide uniquement à un spécialiste dont vous êtes sûr à 100 % dans la compétence. Sans besoin inutile, vous ne devez pas palper les appendices et contracter le cordon ombilical.
- Le massage externe des organes génitaux constituera une prévention efficace.
- Si future maman est à risque de développer cette maladie, de l'ocytocine doit être administrée.
- L'alimentation quotidienne doit contenir du calcium, du potassium, des vitamines B1 et B6, quantité suffisante des fibres protéiques et quelques graisses et glucides. Ce régime favorise le développement normal du fœtus, ce qui facilite le processus d'accouchement.
- Ne cédez pas au stress. Il est prouvé que notre état mental affecte directement notre santé. Les pensées négatives et les peurs attirent davantage plus de problèmes et les maladies.
Non seulement votre vie, mais aussi la vie de votre petit miracle. Votre enfant ne sera heureux que si vous êtes heureux, alors aimez-vous, prenez le temps de mettre de l'ordre dans votre vie. apparence, monde intérieur et condition physique.
Tests en ligne
- Votre enfant est-il une star ou un leader ? (questions : 6)
Ce test est destiné aux enfants âgés de 10 à 12 ans. Il vous permet de déterminer quelle place votre enfant occupe dans le groupe de pairs. Pour évaluer correctement les résultats et obtenir les réponses les plus précises, vous ne devez pas consacrer beaucoup de temps à la réflexion ; demandez à votre enfant de répondre à ce qui lui vient en premier à l'esprit...
Saignements après l'accouchement et au début du post-partum
Qu'est-ce que le saignement après l'accouchement et au début du post-partum -
Saignements après l'accouchement (au troisième stade du travail) et au début du post-partum peut survenir à la suite d'une perturbation des processus de séparation du placenta et d'écoulement du placenta, d'une diminution de l'activité contractile du myomètre (hypo- et atonie de l'utérus), de lésions traumatiques du canal génital et de perturbations du système d'hémocoagulation .
Une perte de sang allant jusqu'à 0,5 % du poids corporel est considérée comme physiologiquement acceptable pendant l'accouchement. Un volume de perte de sang supérieur à cet indicateur doit être considéré comme pathologique et une perte de sang de 1 % ou plus est classée comme massive. La perte de sang critique est de 30 ml pour 1 kg de poids corporel.
Saignement hypotonique est causée par un état de l'utérus dans lequel il y a une diminution significative de son tonus et une diminution significative de la contractilité et de l'excitabilité. En cas d'hypotension utérine, le myomètre réagit de manière inadéquate à la force du stimulus mécanique, physique et effets du médicament. Dans ce cas, des périodes alternées de diminution et de restauration du tonus utérin peuvent être observées.
Saignement atonique est le résultat d'une perte complète du tonus, de la fonction contractile et de l'excitabilité des structures neuromusculaires du myomètre, qui sont en état de paralysie. Dans ce cas, le myomètre est incapable d’assurer une hémostase post-partum suffisante.
Cependant, d'un point de vue clinique, la division de l'hémorragie du post-partum en hypotonique et atonique doit être considérée comme conditionnelle, car la tactique médicale ne dépend principalement pas du type de saignement, mais de l'ampleur de la perte de sang, de la vitesse du saignement, l'efficacité du traitement conservateur et le développement du syndrome DIC.
Qu'est-ce qui provoque/causes de saignements après l'accouchement et au début du post-partum :
Bien que les saignements hypotoniques se développent toujours soudainement, ils ne peuvent pas être considérés comme inattendus, car chaque observation clinique spécifique révèle certains facteurs de risque pour le développement de cette complication.
- Physiologie de l'hémostase post-partum
Le type de placentation hémochorionique détermine le volume physiologique de perte de sang après la séparation du placenta au troisième stade du travail. Ce volume de sang correspond au volume de l'espace intervilleux, ne dépasse pas 0,5% du poids corporel de la femme (300-400 ml de sang) et n'affecte pas négativement l'état de la femme en post-partum.
Après séparation du placenta, une zone sous-placentaire étendue et richement vascularisée (150 à 200 artères spirales) s'ouvre, ce qui crée un risque réel perte rapide grand volume de sang. L'hémostase post-partum de l'utérus est assurée à la fois par la contraction des éléments musculaires lisses du myomètre et par la formation de thrombus dans les vaisseaux du site placentaire.
Rétraction intensive fibre musculaire L'utérus après séparation du placenta pendant la période post-partum favorise la compression, la torsion et la rétraction des artères spirales dans l'épaisseur du muscle. Dans le même temps, commence le processus de formation de thrombus, dont le développement est facilité par l'activation des facteurs de coagulation plaquettaire et plasmatique et par l'influence des éléments de l'œuf fœtal sur le processus d'hémocoagulation.
Au début de la formation du thrombus, des caillots lâches sont vaguement liés au vaisseau. Ils se détachent facilement et sont éliminés par le flux sanguin en cas d'hypotension utérine. Une hémostase fiable est obtenue 2 à 3 heures après la formation de caillots sanguins de fibrine denses et élastiques, fermement liés à la paroi vasculaire et recouvrant leurs défauts, ce qui réduit considérablement le risque de saignement en cas de diminution du tonus utérin. Après la formation de tels caillots sanguins, le risque de saignement diminue avec une diminution du tonus myométrial.
Par conséquent, une violation isolée ou combinée des composants présentés de l'hémostase peut conduire au développement de saignements après l'accouchement et au début du post-partum.
- Troubles de l'hémostase du post-partum
Les perturbations du système d'hémocoagulation peuvent être causées par :
- modifications de l'hémostase qui existaient avant la grossesse ;
- troubles de l'hémostase dus à des complications de la grossesse et de l'accouchement (mort prénatale du fœtus et sa rétention prolongée dans l'utérus, gestose, décollement placentaire prématuré).
Les troubles de la contractilité du myomètre, conduisant à des saignements hypo- et atoniques, sont associés à diverses causes et peuvent survenir aussi bien avant le début du travail que pendant l'accouchement.
De plus, tous les facteurs de risque de développement d'une hypotension utérine peuvent être divisés en quatre groupes.
- Facteurs déterminés par les caractéristiques du statut socio-biologique du patient (âge, statut socio-économique, profession, addictions et habitudes).
- Facteurs déterminés par le contexte prémorbide de la femme enceinte.
- Facteurs déterminés par les particularités de l'évolution et les complications de cette grossesse.
- Facteurs associés aux caractéristiques de l'évolution et aux complications de ces accouchements.
Par conséquent, les éléments suivants peuvent être considérés comme des conditions préalables à une diminution du tonus utérin avant même le début du travail :
- Les personnes de 30 ans et plus sont les plus exposées au risque d'hypotension utérine, en particulier chez les femmes primipares.
- Le développement de l'hémorragie post-partum chez les étudiantes est facilité par un stress mental élevé, un stress émotionnel et un surmenage.
- La parité à la naissance n'a pas d'influence décisive sur la fréquence des saignements hypotoniques, puisque la perte de sang pathologique chez les primigestes est observée aussi souvent que chez les femmes multipares.
- Dysfonctionnement du système nerveux, tonus vasculaire, équilibre endocrinien, homéostasie eau-sel (œdème du myomètre) dus à diverses maladies extragénitales (présence ou exacerbation de maladies inflammatoires ; pathologie des systèmes cardiovasculaire, broncho-pulmonaire ; maladies rénales, maladies du foie, maladies de la thyroïde, diabète diabète), maladies gynécologiques, endocrinopathies, troubles métabolisme des graisses et etc.
- Modifications dystrophiques, cicatricielles et inflammatoires du myomètre, entraînant le remplacement d'une partie importante tissu musculaire utérus conjonctif, en raison de complications après des accouchements et avortements antérieurs, d'opérations sur l'utérus (présence d'une cicatrice sur l'utérus), de processus inflammatoires chroniques et aigus, de tumeurs de l'utérus (fibromes utérins).
- Insuffisance de l'appareil neuromusculaire de l'utérus sur fond d'infantilisme, de développement anormal de l'utérus et d'hypofonctionnement ovarien.
- Complications de cette grossesse : présentation du siège fœtus, FPN, menace de fausse couche, placenta praevia ou emplacement bas. Formes sévères la gestose tardive s'accompagne toujours d'une hypoprotéinémie, d'une perméabilité accrue paroi vasculaire, des hémorragies étendues dans les tissus et les organes internes. Ainsi, les saignements hypotoniques sévères associés à la gestose sont la cause du décès de 36 % des femmes en travail.
- Distension excessive de l'utérus due à un gros fœtus, une grossesse multiple, un hydramnios.
La plupart raisons courantes violations capacité fonctionnelle le myomètre qui surviennent ou s'aggravent pendant l'accouchement sont les suivants.
Déplétion de l'appareil neuromusculaire du myomètre due à :
- travail excessivement intense (travail rapide et rapide);
- discoordination du travail;
- travail prolongé (faiblesse du travail);
- administration irrationnelle de médicaments utérotoniques (ocytocine).
On sait qu'à doses thérapeutiques, l'ocytocine provoque des contractions rythmiques à court terme du corps et du fond de l'utérus, n'a pas d'effet significatif sur le tonus du segment inférieur de l'utérus et est rapidement détruite par l'ocytocinase. À cet égard, pour maintenir l'activité contractile de l'utérus, son administration goutte à goutte intraveineuse à long terme est nécessaire.
L'utilisation à long terme de l'ocytocine pour le déclenchement et la stimulation du travail peut entraîner un blocage de l'appareil neuromusculaire de l'utérus, entraînant son atonie et son immunité ultérieure contre les médicaments qui stimulent les contractions du myomètre. Le risque d’embolie amniotique augmente. L'effet stimulant de l'ocytocine est moins prononcé chez les femmes multipares et chez les femmes de plus de 30 ans. Dans le même temps, une hypersensibilité à l'ocytocine a été notée chez les patients atteints de diabète sucré et présentant une pathologie de la région diencéphalique.
Accouchement chirurgical. La fréquence des saignements hypotensifs après un accouchement chirurgical est 3 à 5 fois plus élevée qu'après un accouchement vaginal. Dans ce cas, les saignements hypotensifs après un accouchement chirurgical peuvent être dus à diverses raisons :
- complications et maladies ayant provoqué un accouchement chirurgical (faiblesse du travail, placenta praevia, gestose, maladies somatiques, bassin cliniquement étroit, anomalies du travail) ;
- facteurs de stress liés à l'opération;
- l'influence des analgésiques qui réduisent le tonus du myomètre.
Il convient de noter que l'accouchement opératoire augmente non seulement le risque de saignement hypotonique, mais crée également les conditions préalables à la survenue d'un choc hémorragique.
Dommages à l'appareil neuromusculaire du myomètre dus à l'entrée dans système vasculaire substances thromboplastiques de l'utérus avec des éléments de l'ovule fœtal (placenta, membranes, liquide amniotique) ou des produits d'un processus infectieux (chorioamnionite). Dans certains cas, le tableau clinique provoqué par une embolie amniotique, une chorioamnionite, une hypoxie et d'autres pathologies peut être flou, de nature abortive et se manifester principalement par un saignement hypotonique.
L'utilisation de médicaments pendant l'accouchement qui réduisent le tonus du myomètre (analgésiques, sédatifs et antihypertenseurs, tocolytiques, tranquillisants). Il convient de noter que lors de la prescription de ces médicaments et d'autres pendant l'accouchement, leur effet relaxant sur le tonus du myomètre n'est généralement pas toujours pris en compte.
Après l'accouchement et au début de la période post-partum, une diminution de la fonction myométriale dans d'autres des circonstances ci-dessus peut être causée par :
- gestion brutale et forcée du post-accouchement et du début du post-partum ;
- attachement dense ou placenta accreta ;
- rétention de parties du placenta dans la cavité utérine.
Les saignements hypotoniques et atoniques peuvent être provoqués par une combinaison de plusieurs facteurs. raisons énumérées. L'hémorragie prend alors son caractère le plus dangereux.
Outre les facteurs de risque répertoriés pour le développement d'hémorragies hypotoniques, leur apparition est également précédée d'un certain nombre de lacunes dans la prise en charge des femmes enceintes à risque, telles que clinique prénatale, et à la maternité.
Les conditions préalables compliquées au développement de saignements hypotoniques pendant l'accouchement doivent être prises en compte :
- discoordination du travail (plus d'un quart des observations);
- faiblesse du travail (jusqu'à 1/5 des observations);
- facteurs conduisant à une hyperextension de l'utérus (gros fœtus, hydramnios, grossesses multiples) - jusqu'à 1/3 des observations ;
- traumatisme élevé du canal génital (jusqu'à 90 % des observations).
L’opinion selon laquelle la mort due à une hémorragie obstétricale est inévitable est profondément erronée. Dans chaque cas spécifique, on note un certain nombre d'erreurs tactiques évitables associées à une observation insuffisante et à une thérapie intempestive et inadéquate. Les principales erreurs conduisant au décès de patients par hémorragie hypotonique sont les suivantes :
- examen incomplet;
- sous-estimation de l'état du patient;
- soins intensifs inadéquats;
- remplacement retardé et inadéquat de la perte de sang ;
- perte de temps lors d'une utilisation inefficace méthodes conservatrices arrêter le saignement (souvent à plusieurs reprises) et, par conséquent - une opération tardive - l'ablation de l'utérus ;
- violation de la technique chirurgicale (opération longue, lésion des organes voisins).
Pathogenèse (que se passe-t-il ?) lors des saignements après l'accouchement et au début du post-partum :
En règle générale, les saignements hypotoniques ou atoniques se développent en présence de certains antécédents cette complication changements morphologiques dans l'utérus.
À examen histologique préparations d'utérus retirées en raison d'un saignement hypotonique, dans presque toutes les observations, il existe des signes d'anémie aiguë après une perte de sang massive, qui se caractérisent par une pâleur et une matité du myomètre, la présence de vaisseaux sanguins béants fortement dilatés, l'absence de cellules sanguines dans eux ou la présence d'accumulations de leucocytes dues à la redistribution sanguine.
Un nombre important de spécimens (47,7 %) ont révélé une croissance pathologique des villosités choriales. Dans le même temps, des villosités choriales recouvertes d'épithélium syncytial et des cellules uniques d'épithélium chorial ont été trouvées parmi les fibres musculaires. En réponse à l'introduction d'éléments du chorion étrangers au tissu musculaire, une infiltration lymphocytaire se produit dans la couche de tissu conjonctif.
Les résultats des études morphologiques indiquent que dans grand nombre En cas d'hypotension utérine, l'hypotension utérine était fonctionnelle et le saignement était évitable. Cependant, en raison d'une gestion traumatisante du travail, d'une stimulation prolongée du travail, de répétitions
entrées manuelles dans l'utérus post-partum, on observe un massage intense de « l'utérus sur le poing » parmi les fibres musculaires un grand nombre de globules rouges avec éléments d'imprégnation hémorragique, multiples microdéchirures de la paroi utérine, qui réduisent la contractilité du myomètre.
La chorioamnionite ou l'endomyométrite lors de l'accouchement, retrouvées dans 1/3 des cas, ont un effet extrêmement néfaste sur la contractilité de l'utérus. Parmi les couches de fibres musculaires mal localisées dans la zone œdémateuse tissu conjonctif Il existe une infiltration abondante de lympholeucocytes.
Les changements caractéristiques sont également un gonflement œdémateux des fibres musculaires et un relâchement œdémateux du tissu interstitiel. La persistance de ces changements indique leur rôle dans la détérioration de la contractilité utérine. Ces changements sont le plus souvent une conséquence de problèmes obstétricaux et maladies gynécologiques antécédents, maladies somatiques, gestose, conduisant au développement d'hémorragies hypotoniques.
Par conséquent, la fonction contractile souvent défectueuse de l'utérus est causée par des troubles morphologiques du myomètre, résultant de processus inflammatoires antérieurs et de l'évolution pathologique de cette grossesse.
Et ce n'est que dans des cas isolés que des saignements hypotoniques se développent à la suite de maladies organiques utérus - plusieurs fibromes, endométriose étendue.
Symptômes de saignement après l'accouchement et au début du post-partum :
Saignement pendant la période postnatale
L'hypotonie de l'utérus commence souvent déjà pendant la période postnatale, qui a en même temps une évolution plus longue. Le plus souvent, dans les 10 à 15 premières minutes après la naissance du fœtus, aucune contraction intense de l'utérus n'est observée. A l'examen externe, l'utérus est flasque. Son bord supérieur se situe au niveau du nombril ou nettement plus haut. Il convient de souligner que les contractions lentes et faibles de l'utérus avec son hypotension ne créent pas les conditions propices à la rétraction des fibres musculaires et à la séparation rapide du placenta.
Le saignement pendant cette période se produit en cas de séparation partielle ou complète du placenta. Cependant, ce n’est généralement pas permanent. Le sang est libéré en petites portions, souvent accompagnées de caillots. Lorsque le placenta se sépare, les premières portions de sang s'accumulent dans la cavité utérine et le vagin, formant des caillots qui ne se libèrent pas en raison de la faible activité contractile de l'utérus. Une telle accumulation de sang dans l’utérus et le vagin peut souvent créer une fausse impression selon laquelle il n’y a pas de saignement, ce qui peut entraîner une mise en œuvre tardive des mesures thérapeutiques appropriées.
Dans certains cas, les saignements après l'accouchement peuvent être dus à une rétention du placenta séparé due à l'incarcération d'une partie de celui-ci dans la corne utérine ou à un spasme cervical.
Le spasme cervical est dû à une réaction pathologique division sympathique plexus nerveux pelvien en réponse à une blessure du canal génital. La présence du placenta dans la cavité utérine avec une excitabilité normale de son système neuromusculaire entraîne une augmentation des contractions et s'il existe un obstacle à la libération du placenta en raison d'un spasme du col de l'utérus, un saignement se produit. L'élimination des spasmes cervicaux est possible en utilisant des médicaments antispasmodiques suivis d'une libération du placenta. Sinon, elle doit être réalisée sous anesthésie. sélection manuelle placenta avec révision utérus post-partum.
Les troubles de l'écoulement placentaire sont le plus souvent causés par des manipulations déraisonnables et brutales de l'utérus lors d'une tentative prématurée d'écoulement placentaire ou après l'administration de fortes doses de médicaments utérotoniques.
Saignement dû à une fixation pathologique du placenta
La caduque est modifiée pendant la grossesse couche fonctionnelle l'endomètre et se compose à son tour des sections basale (située sous l'œuf fécondé implanté), capsulaire (recouvre l'œuf fécondé) et pariétale (le reste de la caduque tapissant la cavité utérine).
Dans la caduque basale se trouvent des couches compactes et spongieuses. La lame basale du placenta est formée de la couche compacte située plus près du chorion et du cytotrophoblaste des villosités. Les villosités choriales individuelles (villosités d'ancrage) pénètrent dans la couche spongieuse où elles se fixent. Lors de la séparation physiologique du placenta, celui-ci est séparé de la paroi de l'utérus au niveau de la couche spongieuse.
La violation de la séparation placentaire est le plus souvent causée par son attachement ou son accrétion serré, et dans un plus grand nombre de cas Dans certains cas la croissance interne et la germination. Ces conditions pathologiques reposent sur une modification prononcée de la structure de la couche spongieuse de la caduque basale ou sur son absence partielle ou totale.
Les modifications pathologiques de la couche spongieuse peuvent être causées par :
- a déjà souffert de processus inflammatoires dans l'utérus après un accouchement et un avortement, lésions spécifiques endomètre (tuberculose, gonorrhée, etc.) ;
- hypotrophie ou atrophie de l'endomètre après interventions chirurgicales (césarienne, myomectomie conservatrice, curetage utérin, séparation manuelle du placenta lors d'accouchements précédents).
Il est également possible d'implanter l'ovule fécondé dans des zones d'hypotrophie physiologique de l'endomètre (au niveau de l'isthme et du col de l'utérus). La probabilité d'attachement pathologique du placenta augmente avec les malformations de l'utérus (septum dans l'utérus), ainsi qu'en présence de ganglions myomateux sous-muqueux.
Le plus souvent, il y a un attachement étroit du placenta (placenta adhaerens), lorsque les villosités choriales se développent fermement avec la couche spongieuse sous-développée pathologiquement altérée de la caduque basale, ce qui entraîne une violation de la séparation du placenta.
Il existe un attachement dense partiel du placenta (placenta adhaerens partialis), lorsque seuls les lobes individuels ont un caractère pathologique d'attachement. Moins courant est l'attachement dense et complet du placenta (placenta adhaerens totalis) - sur toute la zone placentaire.
Le placenta accreta est causé par l'absence partielle ou totale de la couche spongieuse de la caduque due à des processus atrophiques dans l'endomètre. Dans ce cas, les villosités choriales jouxtent directement la couche musculaire ou pénètrent parfois dans son épaisseur. Il existe un placenta accreta partiel (placenta accreta partialis) et un placenta accreta totalis complet.
Beaucoup moins fréquentes sont des complications aussi graves que la croissance des villosités (placenta increta), lorsque les villosités choriales pénètrent dans le myomètre et perturbent sa structure, et la croissance (placenta percreta) des villosités dans le myomètre jusqu'à une profondeur considérable, jusqu'au péritoine viscéral. .
Avec ces complications, le tableau clinique du processus de séparation du placenta au troisième stade du travail dépend du degré et de la nature (complète ou partielle) de la perturbation de l'attachement placentaire
Avec une fixation partielle serrée du placenta et avec un placenta accreta partiel en raison de sa séparation fragmentée et inégale, un saignement se produit toujours, qui commence à partir du moment où les zones normalement attachées du placenta sont séparées. Le degré de saignement dépend de la perturbation de la fonction contractile de l'utérus au niveau du site de fixation du placenta, car une partie du myomètre dans la projection des parties non séparées du placenta et dans les zones voisines de l'utérus ne se contracte pas suffisamment. , au besoin pour arrêter le saignement. Le degré d'affaiblissement des contractions varie considérablement, ce qui détermine le tableau clinique du saignement.
L'activité contractile de l'utérus en dehors de l'insertion placentaire reste généralement à un niveau suffisant, de sorte que le saignement est relativement longue durée peut être insignifiant. Chez certaines femmes en travail, une violation de la contraction du myomètre peut se propager à tout l'utérus, provoquant une hypo- ou une atonie.
Avec une fixation complète et serrée du placenta et du placenta accreta complet et l'absence de sa séparation forcée de la paroi utérine, aucun saignement ne se produit, car l'intégrité de l'espace intervilleux n'est pas violée.
Diagnostic différentiel de divers formes pathologiques la fixation du placenta n'est possible que pendant sa séparation manuelle. De plus, ces conditions pathologiques doivent être différenciées de l'attachement normal du placenta dans l'angle tubaire de l'utérus bicorne et double.
En règle générale, si le placenta est bien attaché, il est toujours possible de séparer et de retirer complètement toutes les parties du placenta à la main et d'arrêter le saignement.
Dans le cas du placenta accreta, des saignements abondants se produisent lorsque l’on tente de le séparer manuellement. Le placenta se détache en morceaux et n’est pas complètement séparé de la paroi de l’utérus ; certains lobes du placenta restent sur la paroi de l’utérus. Des saignements atoniques, un choc hémorragique et un syndrome de coagulation intravasculaire disséminée se développent rapidement. Dans ce cas, pour arrêter le saignement, seule l'ablation de l'utérus est possible. Une solution similaire pour sortir de cette situation est également possible avec la croissance et la croissance des villosités dans l'épaisseur du myomètre.
Saignement dû à la rétention de parties du placenta dans la cavité utérine
Dans une variante, les saignements post-partum, qui commencent généralement immédiatement après l'écoulement du placenta, peuvent être dus à la rétention de ses parties dans la cavité utérine. Il peut s'agir de lobules du placenta, parties de la membrane qui empêchent contraction normale utérus La raison de la rétention de parties du placenta est le plus souvent un placenta accreta partiel, ainsi qu'une mauvaise gestion de la troisième étape du travail. Lors d'un examen attentif du placenta après la naissance, le plus souvent, sans trop de difficulté, un défaut des tissus du placenta, des membranes et la présence de vaisseaux rompus situés le long du bord du placenta sont révélés. L'identification de tels défauts ou même un doute sur l'intégrité du placenta sert d'indication à un examen manuel urgent de l'utérus post-partum avec retrait de son contenu. Cette opération est réalisée même s'il n'y a pas de saignement lorsqu'un défaut du placenta est détecté, puisqu'il apparaîtra certainement plus tard.
Il est inacceptable de pratiquer un curetage de la cavité utérine ; cette opération est très traumatisante et perturbe les processus de formation de thrombus dans les vaisseaux de la zone placentaire.
Saignements hypo- et atoniques au début de la période post-partum
Dans la plupart des cas, au début de la période post-partum, les saignements commencent comme hypotoniques et ce n'est que plus tard que l'atonie utérine se développe.
Un des critères cliniques La différence entre les saignements atoniques et hypotoniques réside dans l'efficacité des mesures visant à améliorer l'activité contractile du myomètre ou dans l'absence d'effet de leur utilisation. Cependant, un tel critère ne permet pas toujours de préciser le degré d'altération de l'activité contractile utérine, puisque l'inefficacité du traitement conservateur peut être due à une altération sévère de l'hémocoagulation, qui devient le facteur principal dans un certain nombre de cas.
Les saignements hypotoniques au début de la période post-partum sont souvent une conséquence d'une hypotension utérine persistante observée au troisième stade du travail.
Il est possible de distinguer deux variantes cliniques de l'hypotension utérine au début de la période post-partum.
Option 1:
- les saignements sont abondants dès le début, accompagnés d'une perte de sang massive ;
- l'utérus est flasque, réagit lentement à l'introduction d'agents utérotoniques et aux manipulations visant à augmenter la contractilité de l'utérus ;
- L'hypovolémie progresse rapidement ;
- un choc hémorragique et un syndrome de coagulation intravasculaire disséminée se développent ;
- changements dans la vie organes importants les femmes post-partum deviennent irréversibles.
Option 2:
- la perte de sang initiale est faible ;
- il y a des saignements répétés (le sang est libéré par portions de 150 à 250 ml), qui alternent avec des épisodes de restauration temporaire du tonus utérin avec arrêt ou affaiblissement des saignements en réponse à un traitement conservateur ;
- une adaptation temporaire de la femme en post-partum au développement d'une hypovolémie se produit : la pression artérielle reste à l'intérieur valeurs normales, il existe une certaine pâleur de la peau et une légère tachycardie. Ainsi, avec une perte de sang importante (1 000 ml ou plus) sur une longue période, les symptômes de l'anémie aiguë sont moins prononcés et la femme fait mieux face à cette maladie qu'avec une perte de sang rapide en quantités identiques ou même inférieures, lorsque l’effondrement et la mort peuvent survenir plus rapidement.
Il convient de souligner que l’état du patient dépend non seulement de l’intensité et de la durée du saignement, mais également de l’état général initial. Si les forces du corps de la femme en post-partum sont épuisées et que la réactivité du corps est réduite, alors même un léger excès de la norme physiologique de perte de sang peut provoquer de graves image clinique dans le cas où il y avait déjà initialement une diminution du volume sanguin (anémie, gestose, maladies du système cardiovasculaire, altération du métabolisme des graisses).
À traitement insuffisant dans la période initiale d'hypotension utérine, les perturbations de son activité contractile progressent et la réponse aux mesures thérapeutiques s'affaiblit. Dans le même temps, le volume et l’intensité de la perte de sang augmentent. À un certain stade, les saignements augmentent considérablement, l'état de la femme en travail s'aggrave, les symptômes de choc hémorragique augmentent rapidement et un syndrome de coagulation intravasculaire disséminée se développe, atteignant bientôt la phase d'hypocoagulation.
Les indicateurs du système d'hémocoagulation changent en conséquence, indiquant une consommation prononcée de facteurs de coagulation :
- le nombre de plaquettes, la concentration de fibrinogène et l'activité du facteur VIII diminuent ;
- la consommation de prothrombine et le temps de thrombine augmentent ;
- l'activité fibrinolytique augmente;
- des produits de dégradation de la fibrine et du fibrinogène apparaissent.
Avec une hypotension initiale mineure et un traitement rationnel, le saignement hypotonique peut être arrêté en 20 à 30 minutes.
En cas d'hypotension utérine sévère et de troubles primaires du système d'hémocoagulation associés à un syndrome de coagulation intravasculaire disséminée, la durée du saignement augmente et le pronostic se détériore en raison de la complexité importante du traitement.
Avec l'atonie, l'utérus est mou, flasque, avec des contours mal définis. Le fond de l'utérus atteint le processus xiphoïde. Principal symptôme clinique est un saignement continu et abondant. Plus la surface de la zone placentaire est grande, plus la perte de sang lors de l'atonie est importante. Un choc hémorragique se développe très rapidement, dont les complications (défaillance multiviscérale) sont à l'origine du décès.
L'autopsie révèle une anémie aiguë, des hémorragies sous l'endocarde, des hémorragies parfois importantes dans la région pelvienne, des œdèmes, une congestion et une atélectasie des poumons, des modifications dystrophiques et nécrobiotiques du foie et des reins.
Le diagnostic différentiel des saignements dus à une hypotension utérine doit être effectué en cas de lésions traumatiques des tissus du canal génital. Dans ce dernier cas, des saignements ( intensité variable) sera observé avec un utérus dense et bien contracté. Les dommages existants aux tissus du canal génital sont identifiés lors de l'examen à l'aide d'un spéculum et éliminés en conséquence avec un soulagement adéquat de la douleur.
Traitement des saignements après l'accouchement et au début du post-partum :
Maintenir placenta en saignant
- Vous devez adhérer à des tactiques d'expectative active pour gérer la période postnatale.
- La durée physiologique de la période postnatale ne doit pas dépasser 20 à 30 minutes. Passé ce délai, la probabilité de décollement spontané du placenta diminue à 2 à 3 % et le risque de saignement augmente fortement.
- Au moment de l'éruption de la tête, la femme en travail reçoit par voie intraveineuse 1 ml de méthylergométrine pour 20 ml de solution de glucose à 40 %.
- L'administration intraveineuse de méthylergométrine provoque des contractions normotoniques à long terme (pendant 2-3 heures) de l'utérus. En obstétrique moderne, la méthylergométrine est le médicament de choix pour la prophylaxie médicamenteuse lors de l'accouchement. Le moment de son administration doit coïncider avec le moment de la vidange utérine. L'administration intramusculaire de méthylergométrine pour prévenir et arrêter les saignements n'a pas de sens en raison de la perte du facteur temps, puisque le médicament ne commence à être absorbé qu'après 10 à 20 minutes.
- Un cathétérisme vésical est effectué. Dans ce cas, il y a souvent une contraction accrue de l'utérus, accompagnée d'un décollement du placenta et d'un écoulement du placenta.
- L'administration intraveineuse goutte à goutte de 0,5 ml de méthylergométrine ainsi que 2,5 unités d'ocytocine dans 400 ml de solution de glucose à 5 % est démarrée.
- Dans le même temps, un traitement par perfusion est démarré pour reconstituer de manière adéquate la perte de sang pathologique.
- Déterminez les signes de séparation placentaire.
- Lorsque des signes de séparation placentaire apparaissent, le placenta est isolé selon l'une des méthodes connues (Abuladze, Crede-Lazarevich).
L'utilisation répétée et répétée de méthodes externes pour libérer le placenta est inacceptable, car cela entraîne une perturbation prononcée de la fonction contractile de l'utérus et le développement de saignements hypotoniques au début de la période post-partum. De plus, si vous êtes faible appareil ligamentaire l'utérus et ses autres modifications anatomiques, l'utilisation brutale de telles techniques peut conduire à une inversion utérine, accompagnée d'un choc sévère.
- S'il n'y a aucun signe de séparation du placenta après 15 à 20 minutes avec l'introduction de médicaments utérotoniques ou s'il n'y a aucun effet de l'utilisation de méthodes externes pour libérer le placenta, il est nécessaire de séparer manuellement le placenta et de libérer le placenta. . L'apparition de saignements en l'absence de signes de décollement placentaire est une indication de cette procédure, quel que soit le temps écoulé après la naissance du fœtus.
- Après séparation du placenta et retrait du placenta, les parois internes de l'utérus sont examinées pour exclure les lobules supplémentaires, les restes de tissu placentaire et les membranes. Dans le même temps, les caillots sanguins pariétaux sont éliminés. La séparation manuelle du placenta et l'écoulement du placenta, même s'ils ne s'accompagnent pas d'une perte de sang importante (perte de sang moyenne de 400 à 500 ml), entraînent une diminution du volume sanguin de 15 à 20 % en moyenne.
- Si des signes de placenta accreta sont détectés, les tentatives de séparation manuelle doivent être immédiatement arrêtées. Le seul traitement de cette pathologie est l'hystérectomie.
- Si le tonus de l'utérus n'est pas restauré après la manipulation, des agents utérotoniques supplémentaires sont administrés. Une fois l’utérus contracté, la main est retirée de la cavité utérine.
- DANS période postopératoire surveiller l'état du tonus utérin et continuer à administrer des médicaments utérotoniques.
Traitement des saignements hypotoniques au début de la période post-partum
La principale caractéristique qui détermine l'issue du travail lors d'une hémorragie hypotonique du post-partum est le volume de sang perdu. Parmi tous les patients présentant un saignement hypotonique, le volume de perte de sang est principalement réparti comme suit. Le plus souvent, elle varie de 400 à 600 ml (jusqu'à 50 % des observations), moins souvent - avant les observations ouzbeks, la perte de sang varie de 600 à 1 500 ml, dans 16 à 17 % la perte de sang varie de 1 500 à 5 000 ml ou plus.
Le traitement des saignements hypotoniques vise principalement à restaurer une activité contractile suffisante du myomètre dans le cadre d'un traitement par perfusion-transfusion adéquat. Si possible, la cause du saignement hypotonique doit être déterminée.
Les principales tâches dans la lutte contre les saignements hypotoniques sont :
- arrêter le saignement le plus rapidement possible ;
- prévention du développement d'une perte de sang massive;
- restauration du déficit BCC ;
- empêcher la pression artérielle de descendre en dessous niveau critique.
Si un saignement hypotonique survient au début de la période post-partum, il est nécessaire de respecter une séquence et un phasage stricts des mesures prises pour arrêter le saignement.
Le schéma de lutte contre l'hypotension utérine comprend trois étapes. Il est conçu pour les saignements en cours et si le saignement a été arrêté à un certain stade, l'effet du programme est alors limité à ce stade.
Première étape. Si la perte de sang dépasse 0,5 % du poids corporel (en moyenne 400 à 600 ml), passez à la première étape de la lutte contre les saignements.
Les principales tâches de la première étape :
- arrêter le saignement sans permettre une perte de sang supplémentaire ;
- fournir un traitement par perfusion adéquat en termes de durée et de volume ;
- effectuer un relevé précis des pertes de sang ;
- ne permettez pas un déficit de compensation de la perte de sang supérieur à 500 ml.
Mesures de la première étape de la lutte contre les saignements hypotoniques
- Vider la vessie avec un cathéter.
- Massage externe doux et dosé de l'utérus pendant 20 à 30 s toutes les 1 min (pendant le massage, il convient d'éviter les manipulations brutales conduisant à une entrée massive de substances thromboplastiques dans le sang de la mère). Le massage externe de l'utérus s'effectue de la manière suivante : à travers la paroi abdominale antérieure, le fond de l'utérus est recouvert de la paume de la main. main droite et effectuez des mouvements de massage circulaires sans recourir à la force. L'utérus devient dense, les caillots sanguins qui se sont accumulés dans l'utérus et empêchent sa contraction sont éliminés en appuyant doucement sur le fond de l'utérus et le massage est poursuivi jusqu'à ce que l'utérus se contracte complètement et que le saignement s'arrête. Si, après le massage, l'utérus ne se contracte pas ou se contracte puis se détend à nouveau, passez à d'autres mesures.
- Hypothermie locale (application d'un sac de glace pendant 30 à 40 minutes à intervalles de 20 minutes).
- Ponction/cathétérisme des gros vaisseaux pour la thérapie infusion-transfusionnelle.
- Administration intraveineuse goutte à goutte de 0,5 ml de méthylergométrine avec 2,5 unités d'ocytocine dans 400 ml de solution de glucose à 5-10% à raison de 35-40 gouttes/min.
- Reconstitution de la perte de sang en fonction de son volume et de la réponse de l’organisme.
- Parallèlement, un examen manuel de l'utérus post-partum est effectué. Après avoir traité les organes génitaux externes de la mère en post-partum et les mains du chirurgien, sous anesthésie générale, avec une main insérée dans la cavité utérine, examinez ses parois pour exclure les blessures et les restes persistants du placenta ; éliminer les caillots sanguins, en particulier les caillots muraux, qui empêchent les contractions utérines ; réaliser un audit de l'intégrité des parois de l'utérus ; une malformation de l'utérus ou une tumeur de l'utérus doit être exclue (le ganglion myomateux est souvent à l'origine de saignements).
Toutes les manipulations sur l'utérus doivent être effectuées avec soin. Des interventions brutales sur l'utérus (massage sur le poing) perturbent considérablement sa fonction contractile, entraînent des hémorragies étendues dans l'épaisseur du myomètre et contribuent à l'entrée de substances thromboplastiques dans la circulation sanguine, ce qui affecte négativement le système hémostatique. Il est important d'évaluer le potentiel contractile de l'utérus.
Lors d'un examen manuel, un test biologique de contractilité est réalisé, dans lequel 1 ml d'une solution à 0,02% de méthylergométrine est injecté par voie intraveineuse. S'il y a une contraction efficace que le médecin ressent avec sa main, le résultat du traitement est considéré comme positif.
L'efficacité de l'examen manuel de l'utérus post-partum diminue considérablement en fonction de l'augmentation de la durée de la période d'hypotension utérine et de l'ampleur de la perte de sang. Par conséquent, il est conseillé d'effectuer cette opération à un stade précoce du saignement hypotonique, immédiatement après avoir établi l'absence d'effet de l'utilisation de médicaments utérotoniques.
L'examen manuel de l'utérus post-partum présente un autre avantage important, car il permet de détecter à temps la rupture utérine, qui dans certains cas peut être masquée par l'image d'un saignement hypotonique.
- Inspection du canal génital et suture de toutes les ruptures du col de l'utérus, des parois vaginales et du périnée, le cas échéant. Une suture transversale en catgut est appliquée sur la paroi postérieure du col, à proximité de l'orifice interne.
- Administration intraveineuse d'un complexe vitamino-énergétique pour augmenter l'activité contractile de l'utérus : 100-150 ml de solution de glucose à 10 %, acide ascorbique 5 % - 15,0 ml, gluconate de calcium 10 % - 10,0 ml, ATP 1 % - 2,0 ml, cocarboxylase 200 mg.
Il ne faut pas compter sur l'efficacité d'examens manuels répétés et de massages de l'utérus si l'effet souhaité n'a pas été obtenu lors de la première utilisation.
Pour lutter contre les saignements hypotoniques, des méthodes de traitement telles que l'application de pinces sur le paramètre pour comprimer les vaisseaux utérins, le clampage des parties latérales de l'utérus, la tamponnade utérine, etc. sont inadaptées et insuffisamment étayées. De plus, elles n'appartiennent pas à des méthodes pathogénétiquement fondées. de traitement et ne fournissent pas une hémostase fiable, leur utilisation entraîne une perte de temps et un retard dans l'utilisation des méthodes réellement nécessaires pour arrêter le saignement, ce qui contribue à augmenter la perte de sang et à la gravité du choc hémorragique.
Seconde phase. Si le saignement ne s'arrête pas ou reprend et représente 1 à 1,8 % du poids corporel (601 à 1 000 ml), vous devez alors passer à la deuxième étape de la lutte contre les saignements hypotoniques.
Les principales tâches de la deuxième étape :
- arrêter le saignement;
- prévenir une perte de sang plus importante;
- éviter un manque d'indemnisation pour les pertes de sang ;
- maintenir le rapport volumique du sang injecté et des substituts sanguins ;
- empêcher la transition d'une perte de sang compensée vers une perte de sang décompensée ;
- normaliser Propriétés rhéologiques sang.
Mesures de la deuxième étape de la lutte contre les saignements hypotoniques.
- 5 mg de prostine E2 ou prosténon sont injectés dans l'épaisseur de l'utérus à travers la paroi abdominale antérieure à 5-6 cm au-dessus du pharynx utérin, ce qui favorise à long terme réduction efficace utérus
- 5 mg de prostine F2a dilués dans 400 ml de solution cristalloïde sont administrés par voie intraveineuse. Il ne faut pas oublier que l'utilisation massive et à long terme d'agents utérotoniques peut s'avérer inefficace si les saignements massifs se poursuivent, car l'utérus hypoxique (« utérus de choc ») ne répond pas aux substances utérotoniques administrées en raison de l'épuisement de ses récepteurs. À cet égard, les principales mesures en cas de saignement massif sont la reconstitution de la perte de sang, l'élimination de l'hypovolémie et la correction de l'hémostase.
- Le traitement par perfusion-transfusion est réalisé au rythme des saignements et en fonction de l'état des réactions compensatoires. Des composants sanguins, des médicaments oncotiquement actifs de substitution au plasma (plasma, albumine, protéine), des solutions colloïdales et cristalloïdes isotoniques au plasma sanguin sont administrés.
A ce stade de la lutte contre les hémorragies, avec une perte de sang proche de 1000 ml, il faut ouvrir la salle d'opération, préparer les donneurs et se préparer à une transsection d'urgence. Toutes les manipulations sont effectuées sous anesthésie adéquate.
Lorsque le CBC est restauré, l'administration intraveineuse d'une solution à 40 % de glucose, corglycon, panangine, vitamines C, B1, B6, chlorhydrate de cocarboxylase, ATP, ainsi que des antihistaminiques (diphenhydramine, suprastine) est indiquée.
Troisième étape. Si le saignement ne s'arrête pas, la perte de sang a atteint 1 000-1 500 ml et continue, l'état général de la femme en post-partum s'est détérioré, ce qui se manifeste sous la forme d'une tachycardie persistante, hypotension artérielle, il est alors nécessaire de passer à la troisième étape, en arrêtant les saignements hypotoniques du post-partum.
Une caractéristique de cette étape est une intervention chirurgicale pour arrêter le saignement hypotonique.
Les principales tâches de la troisième étape :
- arrêter le saignement en retirant l'utérus avant que l'hypocoagulation ne se développe ;
- prévention d'un manque de compensation pour la perte de sang de plus de 500 ml tout en maintenant le rapport volumique du sang administré et des substituts sanguins ;
- compensation rapide de la fonction respiratoire (ventilation) et des reins, ce qui permet de stabiliser l'hémodynamique.
Mesures de la troisième étape de la lutte contre les saignements hypotoniques :
En cas de saignement incontrôlé, la trachée est intubée, la ventilation mécanique est démarrée et la transection est démarrée sous anesthésie endotrachéale.
- Ablation de l'utérus (hystérectomie avec trompes de Fallope) sont réalisés dans un contexte intense traitement complexe avec l’utilisation d’une thérapie par perfusion et transfusion adéquate. Ce volume d'intervention chirurgicale est dû au fait que la surface de la plaie du col de l'utérus peut être source d'hémorragies intra-abdominales.
- Afin d'assurer l'hémostase chirurgicale dans la zone chirurgicale, notamment dans le contexte du syndrome de coagulation intravasculaire disséminée, une ligature des artères iliaques internes est réalisée. Ensuite, la pression pulsée dans les vaisseaux pelviens chute de 70 %, ce qui contribue à forte baisse le flux sanguin, réduit les saignements des vaisseaux endommagés et crée des conditions propices à la fixation des caillots sanguins. Dans ces conditions, l’hystérectomie est réalisée dans des conditions « sèches », ce qui réduit la quantité globale de perte de sang et réduit l’entrée des substances thromboplastines dans la circulation systémique.
- Pendant l'intervention chirurgicale, la cavité abdominale doit être drainée.
Chez les patients exsangues présentant une perte de sang décompensée, l'opération se déroule en 3 étapes.
Première étape. Laparotomie avec hémostase temporaire par application de clamps sur les principaux vaisseaux utérins (partie ascendante de l'artère utérine, artère ovarienne, artère du ligament rond).
Seconde phase. Une pause opérationnelle, lorsque toutes les manipulations dans la cavité abdominale sont arrêtées pendant 10 à 15 minutes pour restaurer les paramètres hémodynamiques (augmentation de la pression artérielle à un niveau sûr).
Troisième étape. Arrêt radical des saignements - extirpation de l'utérus avec les trompes de Fallope.
A ce stade de la lutte contre la perte de sang, une thérapie active par perfusion-transfusion à plusieurs composants est nécessaire.
Ainsi, les principes de base de la lutte contre les saignements hypotoniques au début du post-partum sont les suivants :
- commencer toutes les activités le plus tôt possible ;
- tenir compte de l’état de santé initial du patient ;
- suivre strictement la séquence de mesures pour arrêter le saignement ;
- toutes les mesures de traitement prises doivent être globales ;
- exclure l'utilisation répétée des mêmes méthodes de lutte contre les saignements (entrées manuelles répétées dans l'utérus, repositionnement des clamps, etc.) ;
- appliquer une thérapie infusion-transfusion moderne et adéquate ;
- utiliser seulement méthode intraveineuse l'administration de médicaments, car dans les circonstances actuelles, l'absorption dans l'organisme est fortement réduite ;
- résoudre le problème dans les meilleurs délais intervention chirurgicale: l'opération doit être réalisée avant le développement du syndrome thrombohémorragique, sinon elle ne sauve souvent plus la femme en post-partum de la mort ;
- ne laissez pas la tension artérielle descendre en dessous d'un niveau critique pendant une longue période, ce qui peut entraîner changements irréversibles dans les organes vitaux (cortex grand cerveau, reins, foie, muscle cardiaque).
Pansement interne artère iliaque
Dans certains cas, il n'est pas possible d'arrêter le saignement au site de l'incision ou du processus pathologique, et il devient alors nécessaire de ligaturer les principaux vaisseaux alimentant cette zone à une certaine distance de la plaie. Afin de comprendre comment réaliser cette manipulation, il est nécessaire de rappeler caractéristiques anatomiques la structure des zones où la ligature des vaisseaux sera effectuée. Tout d’abord, vous devez vous concentrer sur la ligature du principal vaisseau qui irrigue les organes génitaux de la femme, l’artère iliaque interne. L'aorte abdominale au niveau de la vertèbre LIV est divisée en deux artères iliaques communes (droite et gauche). Les deux artères iliaques communes s'étendent du milieu vers l'extérieur et vers le bas le long du bord interne du muscle grand psoas. En avant de l'articulation sacro-iliaque, l'artère iliaque commune se divise en deux vaisseaux : l'artère iliaque externe, plus épaisse, et l'artère iliaque interne, plus fine. Ensuite, l'artère iliaque interne descend verticalement vers le milieu le long de la paroi postéro-latérale de la cavité pelvienne et, atteignant le grand foramen sciatique, se divise en branches antérieure et postérieure. De la branche antérieure de l'artère iliaque interne partent : l'artère pudendale interne, l'artère utérine, l'artère ombilicale, l'artère vésicale inférieure, l'artère rectale moyenne, l'artère fessière inférieure, irriguant le sang aux organes pelviens. De la branche postérieure de l'artère iliaque interne partent les artères suivantes : psoas-iliaque, sacrée latérale, obturatrice, fessière supérieure, qui irriguent les parois et les muscles du bassin en sang.
La ligature de l'artère iliaque interne est le plus souvent réalisée lorsque l'artère utérine est endommagée lors d'un saignement hypotonique, d'une rupture utérine ou d'une extirpation prolongée de l'utérus et de ses appendices. Pour déterminer l'emplacement de l'artère iliaque interne, un promontoire est utilisé. A environ 30 mm de celle-ci, la ligne de démarcation est traversée par l'artère iliaque interne, qui descend dans la cavité pelvienne avec l'uretère le long de l'articulation sacro-iliaque. Pour ligaturer l'artère iliaque interne, le péritoine pariétal postérieur est disséqué depuis le promontoire vers le bas et l'extérieur, puis à l'aide d'une pince à épiler et d'une sonde cannelée, l'artère iliaque commune est carrément séparée et, en le descendant, le lieu de sa division en l'artère iliaque externe et On retrouve les artères iliaques internes. Au-dessus de cet endroit s'étend de haut en bas et de l'extérieur vers l'intérieur un cordon léger de l'uretère, facilement reconnaissable par couleur rose, la capacité de se contracter (péristalte) au toucher et d'émettre un son caractéristique lorsqu'il glisse des doigts. L'uretère est rétracté médialement et l'artère iliaque interne est immobilisée de la membrane du tissu conjonctif, ligaturée avec une ligature de catgut ou de lavsan, qui est amenée sous le vaisseau à l'aide d'une aiguille de Deschamps à bout arrondi.
L'aiguille de Deschamps doit être insérée très soigneusement afin de ne pas endommager la veine iliaque interne qui l'accompagne avec sa pointe, qui passe à cet endroit par le côté et sous l'artère du même nom. Il est conseillé d'appliquer la ligature à une distance de 15 à 20 mm du site de division de l'artère iliaque commune en deux branches. Il est plus sûr de ligaturer non pas toute l'artère iliaque interne, mais seulement sa branche antérieure, mais l'isoler et placer un fil en dessous est techniquement beaucoup plus difficile que de ligaturer le tronc principal. Après avoir placé la ligature sous l'artère iliaque interne, l'aiguille de Deschamps est retirée et le fil est noué.
Après cela, le médecin présent à l'opération vérifie la pulsation des artères pour des membres inférieurs. S'il y a pulsation, alors l'artère iliaque interne est comprimée et un deuxième nœud peut être noué ; s'il n'y a pas de pulsation, alors l'artère iliaque externe est ligaturée, il faut donc dénouer le premier nœud et rechercher à nouveau l'artère iliaque interne.
La poursuite du saignement après ligature de l'artère iliaque est due au fonctionnement de trois paires d'anastomoses :
- entre les artères psoas-iliaques, issues du tronc postérieur de l'artère iliaque interne, et les artères lombaires, issues de l'aorte abdominale ;
- entre les artères sacrées latérale et médiane (la première naît du tronc postérieur de l'artère iliaque interne et la seconde est une branche non appariée de l'aorte abdominale) ;
- entre l'artère rectale moyenne, qui est une branche de l'artère iliaque interne, et l'artère rectale supérieure, qui naît de l'artère mésentérique inférieure.
Avec une ligature appropriée de l'artère iliaque interne, les deux premières paires d'anastomoses fonctionnent, fournissant un apport sanguin suffisant à l'utérus. La troisième paire n'est connectée qu'en cas de ligature insuffisamment basse de l'artère iliaque interne. La stricte bilatéralité des anastomoses permet une ligature unilatérale de l'artère iliaque interne en cas de rupture utérine et de lésion de ses vaisseaux d'un côté. A. T. Bunin et A. L. Gorbunov (1990) pensent que lorsque l'artère iliaque interne est ligaturée, le sang pénètre dans sa lumière par les anastomoses du psoas-iliaque et des artères sacrées latérales, dans lesquelles le flux sanguin prend la direction opposée. Après ligature de l'artère iliaque interne, les anastomoses commencent immédiatement à fonctionner, mais le sang passant dans les petits vaisseaux perd ses propriétés rhéologiques artérielles et ses caractéristiques se rapprochent du veineux. Dans la période postopératoire, le système anastomotique assure un apport sanguin adéquat à l'utérus, suffisant pour le développement normal de la grossesse ultérieure.
Prévention des saignements après l'accouchement et au début du post-partum :
En temps opportun et traitement adéquat maladies inflammatoires et complications après interventions chirurgicales gynécologiques.
Gestion rationnelle de la grossesse, prévention et traitement des complications qui surviennent. Lors de l'inscription d'une femme enceinte à la clinique prénatale, il est nécessaire de sélectionner un groupe risque élevé si un saignement est possible.
Un examen complet doit être effectué à l'aide de méthodes de recherche instrumentales modernes (échographie, Doppler, évaluation fonctionnelle échographique de l'état du système fœtoplacentaire, CTG) et de laboratoire, ainsi que consulter les femmes enceintes avec des spécialistes concernés.
Pendant la grossesse, il est nécessaire de s'efforcer de maintenir le cours physiologique du processus gestationnel.
Femmes à risque de saignement actions préventives V milieu ambulatoire consistent à organiser un régime rationnel de repos et de nutrition, à réaliser des procédures de santé visant à améliorer les fonctions neuropsychiques et stabilité physique corps. Tout cela contribue au déroulement favorable de la grossesse, de l'accouchement et de la période post-partum. La méthode de préparation physiopsychoprophylactique d'une femme à l'accouchement ne doit pas être négligée.
Tout au long de la grossesse, une surveillance attentive de la nature de son évolution est effectuée et les violations possibles sont rapidement identifiées et éliminées.
Toutes les femmes enceintes présentant un risque de développer une hémorragie du post-partum, afin d'effectuer la dernière étape de la préparation prénatale complète, 2 à 3 semaines avant la naissance, doivent être hospitalisées dans un hôpital, où un plan clair de gestion du travail est élaboré. et un pré-examen approprié de la femme enceinte est effectué.
Lors de l'examen, l'état du complexe fœtoplacentaire est évalué. L'échographie est utilisée pour étudier état fonctionnel fœtus, déterminez l'emplacement du placenta, sa structure et sa taille. A la veille de l’accouchement, une évaluation de l’état du système hémostatique de la patiente mérite une attention particulière. Les composants sanguins destinés à une éventuelle transfusion doivent également être préparés à l’avance, en utilisant des méthodes d’autodon. À l'hôpital, il est nécessaire de sélectionner un groupe de femmes enceintes pour réaliser une césarienne comme prévu.
Pour préparer le corps à l'accouchement, prévenir les anomalies du travail et éviter une perte de sang accrue à l'approche de la date prévue de l'accouchement, il est nécessaire de préparer le corps à l'accouchement, notamment à l'aide de préparations de prostaglandine E2.
Prise en charge qualifiée de l'accouchement avec une évaluation fiable de la situation obstétricale, une régulation optimale du travail, un soulagement adéquat de la douleur ( douleur à long termeépuise les forces de réserve du corps et perturbe la fonction contractile de l'utérus).
Tous les accouchements doivent être effectués sous surveillance cardiaque.
Pendant le processus d'accouchement vaginal, il est nécessaire de surveiller :
- la nature de l'activité contractile de l'utérus ;
- correspondance entre les tailles de la partie de présentation du fœtus et le bassin de la mère ;
- avancement de la partie de présentation du fœtus conformément aux plans du bassin au cours des différentes phases du travail ;
- état du fœtus.
Si des anomalies du travail surviennent, elles doivent être éliminées en temps opportun, et s'il n'y a aucun effet, le problème doit être résolu en faveur d'un accouchement opératoire selon les indications appropriées en urgence.
Tous les médicaments utérotoniques doivent être prescrits de manière strictement différenciée et selon les indications. Dans ce cas, le patient doit être sous la stricte surveillance des médecins et du personnel médical.
Gestion appropriée des périodes postnatales et post-partum avec utilisation opportune de médicaments utérotoniques, notamment la méthylergométrine et l'ocytocine.
À la fin de la deuxième étape du travail, 1,0 ml de méthylergométrine est administré par voie intraveineuse.
Après la naissance du bébé, la vessie est vidée à l'aide d'un cathéter.
Surveillance attentive de la patiente au début de la période post-partum.
Lorsque les premiers signes de saignement apparaissent, il est nécessaire de respecter strictement les étapes des mesures de lutte contre les saignements. Un facteur important pour fournir des soins efficaces en cas d'hémorragie massive, il faut une répartition claire et spécifique des responsabilités fonctionnelles entre l'ensemble du personnel médical service d'obstétrique. Tous les établissements d’obstétrique doivent disposer de réserves suffisantes de composants sanguins et de substituts sanguins pour permettre un traitement adéquat par perfusion et transfusion.
Quels médecins devriez-vous contacter si vous avez des saignements dans le placenta et au début du post-partum :
Est-ce que quelque chose t'ennuie? Souhaitez-vous connaître des informations plus détaillées sur les saignements après l'accouchement et au début du post-partum, leurs causes, leurs symptômes, leurs méthodes de traitement et de prévention, l'évolution de la maladie et le régime alimentaire qui suit ? Ou avez-vous besoin d'une inspection ? Tu peux prendre rendez-vous avec un médecin– clinique eurolaboratoire toujours à votre service! Les meilleurs médecins vous examineront et vous étudieront signes extérieurs et vous aidera à identifier la maladie par les symptômes, vous conseillera et vous fournira aide nécessaire et poser un diagnostic. tu peux aussi appeler un médecin à la maison. Clinique eurolaboratoire ouvert pour vous 24 heures sur 24.
Le saignement hypotonique est un état pathologique provoqué par une diminution du tonus des parois musculaires de l'utérus. Accompagné de l'apparition d'abondance écoulement sanglant du tractus génital. Se produit pendant ou après la séparation du placenta. Les saignements peuvent être causés par une excrétion incomplète de l'ovule fécondé lors d'un avortement spontané.
Pourquoi cela se produit
Les principales causes de saignements hypotoniques au début de la période post-partum sont :
- hypotension de l'utérus (accompagnée de l'apparition de contractions musculaires rares et faibles);
- atonie (caractérisée par une diminution prononcée du tonus, jusqu'à sa disparition complète).
Les conditions ci-dessus se développent sous l'influence des facteurs suivants :
- déficit en hormones fœtoplacentaires qui stimulent contractions utérinesà toutes les étapes de l'accouchement ;
- violations dans les zones code génétique, responsable des fonctions contractiles des fibres musculaires de l'utérus lors de l'accouchement et de la libération de l'énergie nécessaire à cela ;
- modifications morphologiques des tissus de l'utérus (développement insuffisant des structures responsables du travail, présence de modifications cicatricielles et inflammatoires, lésions des terminaisons nerveuses du myomètre, hyperextension parois utérines);
- déroulement du travail compliqué (travail faible, toxicose tardive, processus inflammatoires des muqueuses de l'utérus et des ovaires, obstétrique chirurgicale);
- troubles hémodynamiques (mauvaise coagulation sanguine, varices veines pelviennes);
- naissance d'un gros fœtus.

Comment cela se manifeste
Les signes d’hémorragie post-partum comprennent :
- Apparition constante ou périodique de pertes vaginales sanglantes. Les saignements hypotoniques se produisent à une vitesse fulgurante. Dans ce cas, immédiatement après la séparation du placenta, une grande quantité de sang est libérée, l'utérus ne se contracte pas et un choc hémorragique se développe. En cas de perte de sang modérée, des écoulements apparaissent lors des premières contractions de l'utérus. L'hypotension de l'organe alterne avec la restauration du tonus, des caillots sanguins sont libérés.
- Détérioration de l'état général. Le patient se plaint de vertiges, d'une soif intense et de nausées. La peau pâlit, la tension artérielle chute et la fréquence cardiaque augmente.
- Signes de choc hémorragique. La maladie s'accompagne d'une faiblesse musculaire sévère, d'une perte de conscience à court terme et de vomissements. Avec une perte de sang massive, le patient tombe dans le coma. Le pouls s'accélère, un essoufflement apparaît, peau acquérir une teinte bleutée. La miction s'arrête, la tension artérielle chute à des niveaux critiques. Une perte de sang importante entraîne le développement d'une insuffisance rénale et cardiaque. Le gonflement des membres inférieurs augmente.
- Syndrome CIVD. L'état pathologique se développe dans le contexte d'un saignement modéré prolongé. Le système de coagulation cesse de fonctionner. Le nombre de plaquettes diminue fortement et le temps nécessaire à la contraction du caillot sanguin augmente. Le syndrome CIVD s'accompagne de saignements utérins sévères qui ne peuvent être arrêtés, d'une accélération du rythme cardiaque, d'évanouissements et d'une embolie pulmonaire. La cause du décès est un arrêt cardiaque.

Traitement et prévention
Le traitement de l'état pathologique vise à restaurer la motilité utérine. Pour cette utilisation :
- Grattage. Des parties de l'œuf fécondé sont retirées à l'aide d'une curette.
- Décollement placentaire manuel. Aide à normaliser les contractions et à arrêter les saignements. La procédure réduit le niveau de progestérone, qui bloque l'activité contractile. La main ne doit pas être retirée de la cavité utérine tant que la motilité de l’organe n’est pas rétablie.
- Thérapie médicamenteuse. La pituitrine ou l'ocytocine sont injectées par voie sous-cutanée ou intramusculaire. Il est nécessaire de sélectionner avec soin la dose de médicaments, sinon l'hypotension s'aggravera.
- Appliquer un coussin chauffant avec de la glace. Renforce les contractions utérines, arrêtant les saignements.
- Application d'une suture transversale au col de l'utérus. À cette fin, des fils de catgut épais sont utilisés. Les sutures sont retirées après 12 à 24 heures.
- Serrage. À l'aide de pinces spéciales, les parties latérales de l'utérus sont serrées. Une partie de la pince pénètre dans la cavité de l'organe, l'autre dans la paroi. Les gros vaisseaux sont comprimés, le saignement s'arrête. Des pinces peuvent également être appliquées sur les parties externes des parois utérines à travers les sections latérales du vagin. Des tubes en caoutchouc sont placés sur les clips, ce qui évite d'endommager les muqueuses canal cervical et les organes pelviens.
- Hystérectomie. L'ablation de l'utérus est effectuée si les autres méthodes sont inefficaces et si le développement de mettant la vie en danger saignement.
La prévention des saignements hypotoniques après l'accouchement implique la détection précoce et l'élimination des maladies inflammatoires, le contrôle de la coagulation sanguine pendant la grossesse et la mise en œuvre de mesures visant à prévenir les interruptions du travail. Pendant le travail, de l'ocytocine est perfusée. Pour restaurer l'activité contractile du tissu musculaire, une solution de glucose à 40 %, une solution de sigétine à 1 % et du gluconate de calcium à 10 % sont administrées.
En raison d'une contractilité altérée de l'utérus, 3 à 4 % des accouchements sont compliqués.
Causes. Les saignements utérins A- et hypotoniques sont associés à des conditions pathologiques de la femme : gestose tardive, maladies cardiovasculaires , maladies aiguës et chroniques des reins, du foie, des voies respiratoires, centrales système nerveux, maladies neuroendocrines, infections aiguës et chroniques.
Leur cause peut être une infériorité anatomique et fonctionnelle de l'utérus due à la rétention de parties du placenta, au décollement prématuré d'un placenta normalement situé, emplacement anormal placenta, malformations, attachement serré du placenta, maladies inflammatoires du myomètre, fibromes, grossesses multiples, hydramnios, après la naissance d'un gros fœtus, modifications destructrices du myomètre (cicatrisation, inflammatoire). Des saignements utérins A- et hypotoniques peuvent survenir dans le contexte d'anomalies du travail (travail rapide, rapide ou prolongé), d'une rupture intempestive du liquide amniotique, d'une extraction fœtale rapide lors d'une césarienne, d'une prescription inadéquate de médicaments utérotoniques, d'une gestion trop active du troisième stade de travail (utilisation déraisonnable des méthodes d'Abuladze, Crede-Lazarevich, Genter pour placenta non séparé, massage externe de l'utérus, traction du cordon ombilical). Des saignements utérins similaires sont provoqués par l'utilisation de médicaments qui réduisent le tonus de l'utérus : analgésiques, antispasmodiques, sédatifs, hypotenseurs, tocolytiques. Les causes des saignements utérins A et hypotoniques incluent également une violation Processus naturel l'accouchement ( césarienne, extraction du fœtus par l'extrémité pelvienne) et des effets douloureux et des blessures (rupture de l'utérus, du col de l'utérus, lésion du vagin).
Image clinique. Le saignement hypotonique a un caractère ondulatoire, l'utérus est flasque, mais se contracte sous l'effet du massage externe. Si des caillots sanguins s’accumulent dans la cavité utérine, tamponnant l’orifice interne, il se peut qu’il n’y ait pas d’hémorragie externe. Il y a une augmentation rapide de la taille de l'utérus, il devient tendu. Si la cause du saignement n'est pas éliminée à temps, une atonie utérine se développe.
Les saignements atoniques sont abondants, l'utérus ne répond pas aux mesures thérapeutiques. En règle générale, l'atonie utérine se développe secondairement, en raison d'une hypotension non traitée.
Traitement. Les principales directions de traitement : médicamenteuse, mécanique, chirurgicale. Les traitements sont effectués rapidement et avec précision. Vous ne pouvez pas perdre de temps à répéter des moyens et des manipulations inefficaces.
Il est nécessaire de prélever les urines à l'aide d'un cathéter et d'effectuer un léger massage externe de l'utérus (à travers la paroi abdominale antérieure). Les médicaments qui contractent l'utérus sont administrés par voie intraveineuse : méthylergométrine, hydrotartrate d'ergotonine. L'hypothermie locale (application de froid sur le bas-ventre) est utilisée.
Si les activités précédentes n'ont pas produit d'effet, effectuez examen manuel parois de la cavité utérine. S'il n'y a aucun effet, massez l'utérus avec le poing (très soigneusement, sans pétrir les tissus). Si après avoir massé l'utérus avec le poing, le saignement s'arrête, il s'agit alors d'un saignement hypotonique. Pour consolider l'effet, des sutures transversales de catgut sont placées sur le col selon Lasicka, un tampon contenant de l'éther est inséré dans le cul-de-sac postérieur du vagin et 1 ml (5 UI) de solution d'ocytocine est inséré dans le col (l'un d'eux mesures sont effectuées au choix ou une combinaison de celles-ci).
Si après un massage de l'utérus le saignement au poing ne s'est pas arrêté, il s'agit alors d'un saignement atonique. Une transection d’urgence et un contrôle des saignements sont nécessaires chirurgicalement. Pour réduire la perte de sang au stade du déploiement de la salle d'opération et du transport, les femmes appliquent des pinces paramétriques, selon Baksheev.
Méthodes de contrôle chirurgical des saignements :
- ligature des artères utérines et ovariennes;
- amputation de l'utérus, si la cause de l'atonie était le placenta accreta ;
- extirpation (ablation) de l'utérus en présence de ruptures profondes du col de l'utérus, d'une infection ou d'un syndrome de coagulation intravasculaire disséminé développé.
Pendant l'opération, un traitement par perfusion massive est effectué et, si indiqué, des transfusions sanguines sont effectuées.