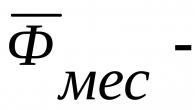Exister les chemins descendants suivants:
tractus corticospinal (tractus pyramidal);
tractus réticulospinal (tractus extrapyramidal) ;
tractus vestibulospinal;
tractus tegnospinal;
tractus suture-rachidien;
conduire les voies des systèmes aminergiques du système nerveux central;
voies du système nerveux autonome.
Voie corticospinale
Il s'agit d'une large voie d'activité motrice volontaire. Environ 40 % de ses fibres proviennent du cortex moteur primaire du gyrus précentral. Les fibres restantes proviennent de l'aire motrice supplémentaire du côté médial de l'hémisphère, du cortex prémoteur du côté latéral de l'hémisphère, du cortex sensoriel somatique, du cortex pariétal et du cortex cingulaire. Les fibres des deux centres sensoriels mentionnés ci-dessus se terminent dans les noyaux sensoriels du tronc cérébral et de la moelle épinière, où elles régulent la transmission des impulsions sensorielles.
Voie corticospinale descend à travers la couronne radiée et le membre postérieur de la capsule interne jusqu'au tronc cérébral. Il traverse ensuite le pédoncule (cerveau) au niveau du mésencéphale et du pont basilaire, pour atteindre la moelle allongée. Ici, il forme une pyramide (d'où le nom de chemin pyramidal).
En passant par le tronc cérébral, le tractus corticospinal dégage des fibres qui activent les noyaux moteurs des nerfs crâniens, notamment ceux qui innervent les muscles du visage, de la mâchoire et de la langue. Ces fibres sont appelées corticobulbaires. (Le terme « corticonucléaire » est également utilisé car le terme « bulbaire » peut être interprété de différentes manières.)
Démonstration du parcours des fibres du tractus pyramidal du côté gauche.Zone motrice accessoire du côté médial de l’hémisphère.
La flèche montre le niveau d'intersection des pyramides. Les neurones sensoriels sont surlignés en bleu.
 Coupe coronale du cerveau embaumé d'un patient suivie d'un traitement au sulfate de cuivre (coloration de Mulligan),
Coupe coronale du cerveau embaumé d'un patient suivie d'un traitement au sulfate de cuivre (coloration de Mulligan), montrant des fibres corticospinales non colorées traversant les noyaux pontiques vers les pyramides.
Caractéristiques des fibres du tractus corticospinal au-dessus du niveau de la jonction spinale :
Environ 80 % (70-90 %) des fibres passent du côté opposé au niveau de la décussation des pyramides ;
Ces fibres descendent du côté opposé de la moelle épinière et constituent le tractus corticospinal latéral (traversant le tractus corticospinal) ; les 20 % restants des fibres ne se croisent pas et continuent de descendre vers la partie antérieure de la moelle épinière ;
La moitié de ces fibres non croisées pénètrent dans le tractus corticospinal antérieur/ventral et sont situées dans le funicule ventral/antérieur de la moelle épinière au niveau cervical et thoracique supérieur ; ces fibres passent du côté opposé au niveau de la commissure blanche et innervent les muscles des parois antérieure et postérieure de la cavité abdominale ;
L'autre moitié pénètre dans le tractus corticospinal latéral sur sa moitié de la moelle épinière.
On pense que le tractus corticospinal contient environ 1 million de fibres nerveuses. La vitesse moyenne de conduction des impulsions est de 60 m/s, ce qui indique un diamètre moyen de fibre de 10 µm (« règle de six »). Environ 3 % des fibres sont très grosses (jusqu'à 20 microns) ; ils proviennent de neurones géants (cellules de Betz), situés principalement dans la zone du cortex moteur, responsable de l'innervation des membres inférieurs. Toutes les fibres du tractus corticospinal sont excitatrices et utilisent le glutamate comme transmetteur.
 Voie pyramidale.
Voie pyramidale. CSP - tractus corticospinal ;
PCST - tractus corticospinal antérieur ;
LCSP - tractus corticospinal latéral.
Notez que seul le composant moteur est affiché ; les composants du lobe pariétal sont omis.
Cellules cibles du tractus corticospinal latéral:
UN) Motoneurones des membres distaux. Dans la corne antérieure de la substance grise de la moelle épinière, les axones du tractus corticospinal latéral peuvent directement synapser sur les dendrites des motoneurones α et γ qui innervent les muscles des membres, en particulier les muscles supérieurs (cependant, cela se produit généralement par interneurones de la matière grise de la moelle épinière). Les axones individuels du tractus corticospinal latéral peuvent activer des « grandes » ou des « petites » unités motrices.
Une unité motrice est un complexe constitué d'un neurone situé dans la corne antérieure de la moelle épinière et de toutes les fibres musculaires que ce neurone innerve. Les petits neurones des unités motrices innervent sélectivement un petit nombre de fibres musculaires et sont impliqués dans des mouvements fins et précis (par exemple, lorsque l'on joue du piano). Les neurones de la corne antérieure qui innervent les gros muscles (tels que le grand fessier) peuvent provoquer individuellement la contraction de centaines de cellules musculaires à la fois, car ces muscles sont responsables de mouvements grossiers et simples.
La propriété unique de ces fibres corticomotoneuronales du tractus corticospinal latéral est démontrée par le concept de « fractionnement », qui fait référence à l’activité variable des interneurones, par laquelle de petits groupes de neurones peuvent être activés de manière sélective pour remplir une fonction commune spécifique. Ceci est facilement démontré par l'index, qui peut être fléchi ou étendu indépendamment de la position des autres doigts (bien que trois de ses longs tendons partagent une origine commune avec les lits musculaires des quatre doigts).
Le fractionnement est important lors de l'exécution de mouvements habituels tels que boutonner un manteau ou attacher des lacets. Les dommages traumatiques ou autres au système corticomotoneuronal à tout niveau entraînent la perte des compétences nécessaires à l'exécution des mouvements habituels, qui sont alors rarement récupérables.
Lors de l'exécution de ces mouvements, les motoneurones α et γ sont activés ensemble par la voie corticospinale latérale de telle sorte que les fuseaux des muscles principalement impliqués dans le mouvement envoient des impulsions pour un étirement actif et que les fuseaux des muscles antagonistes envoient des impulsions pour un étirement passif. élongation.
 Medulla oblongata et moelle épinière supérieure, vue antérieure.
Medulla oblongata et moelle épinière supérieure, vue antérieure. Trois groupes de fibres nerveuses de la pyramide gauche sont mis en évidence.
b) Cellules de Renshaw. Les fonctions des synapses latérales du tractus corticospinal sur les cellules de Renshaw sont assez nombreuses, puisque l'inhibition de certaines synapses cellulaires est principalement due aux interneurones de type Ia ; dans d'autres synapses, cette fonction est assurée par les cellules de Renshaw. La fonction la plus importante est probablement de contrôler la co-contraction des muscles moteurs et de leurs antagonistes pour fixer une ou plusieurs articulations, comme lorsque l'on travaille avec un couteau de cuisine ou une pelle. La co-contraction se produit en raison de l'inactivation des interneurones inhibiteurs Ia par les cellules de Renshaw.
V) Interneurones excitateurs. Le tractus corticospinal latéral influence l'activité des motoneurones situés dans la partie médiane de la substance grise et à la base de la corne antérieure de la moelle épinière, innervant les muscles axiaux (vertébraux) et les muscles des membres proximaux par l'intermédiaire d'interneurones excitateurs. d) les interneurones la-inhibiteurs. Ces neurones sont également situés dans la substance grise moyenne de la moelle épinière et sont activés principalement par le tractus corticospinal latéral lors des mouvements volontaires.
L'activité des interneurones Ia favorise la relaxation des muscles antagonistes avant que les muscles agonistes ne commencent à se contracter. De plus, ils rendent les motoneurones musculaires antagonistes réfractaires à la stimulation par les afférences du fuseau neuromusculaire lorsqu'ils sont étirés passivement pendant le mouvement. La séquence des processus lors de la flexion volontaire de l'articulation du genou est illustrée dans la figure ci-dessous.
(Notez la terminologie : dans une position debout calme, les genoux d'une personne sont "fermés" en légère hyperextension et le muscle quadriceps fémoral est dans un état inactif, comme en témoigne la position "lâche" de la rotule. Lorsque vous essayez de fléchir un ou les deux genoux, le muscle quadriceps fémoral se contracte en réponse à l'étirement passif de dizaines de fuseaux musculaires. Puisque c'est ainsi que se produit la résistance à la flexion, le réflexe est appelé réflexe de résistance.
En revanche, lors de la flexion volontaire de l'articulation du genou, les muscles contribuent à ce mouvement selon le même mécanisme, mais par le biais du réflexe d'assistance. Le changement de signe du négatif au positif est appelé le réflexe de changement de direction.)
d) Neurones inhibiteurs présynaptiques médiateurs du réflexe d'étirement. Considérez les mouvements d'un sprinter. À chaque pas, la gravité tire son corps vers son genou en extension quadriceps. Au moment du contact avec le sol, tous les fuseaux neuromusculaires du muscle quadriceps contracté sont fortement étirés, entraînant un risque de rupture musculaire. L'organe tendineux de Golgi offre une certaine protection par inhibition intrinsèque, mais le mécanisme de protection principal est assuré par le tractus corticospinal latéral par inhibition présynaptique des afférences du fuseau à proximité de leurs contacts motoneurones.
Dans le même temps, l'allongement de la pause avant le réflexe d'Achille constitue un avantage dans cette situation, puisque les motoneurones innervant l'arrière de la jambe sont restaurés pour la prochaine secousse. On suppose que le degré de suppression du réflexe d'étirement du tractus corticospinal latéral dépend de mouvements spécifiques.
e) Inhibition présynaptique des neurones sensoriels de premier ordre. Dans la corne postérieure de la substance grise de la moelle épinière, il existe une certaine suppression de la transmission des impulsions sensorielles dans la voie spinothalamique lors des mouvements volontaires. Cela se produit en activant les synapses formées par les interneurones inhibiteurs et les terminaisons nerveuses sensorielles primaires.
Une régulation encore plus fine est observée au niveau des noyaux gracilis et cunéiformes, où les fibres du tractus pyramidal (après croisement) sont capables de renforcer la transmission des impulsions sensorielles lors de mouvements lents et doux ou de l'affaiblir lors de mouvements rapides.
 Séquence d'événements lors de l'exécution d'un mouvement volontaire (flexion du genou). MN - motoneurones.
Séquence d'événements lors de l'exécution d'un mouvement volontaire (flexion du genou). MN - motoneurones. (1) L’activation des interneurones la inhibe leurs motoneurones α antagonistes.
(2) Activation des agonistes des motoneurones α et γ.
(3) Activation des fibres musculaires extrafusales et intrafusales.
(4) L'impulsion provenant de fuseaux neuromusculaires activement étirés augmente l'activité de l'agoniste du motoneurone α et diminue l'activité de ses antagonistes.
(5) Les fibres Ia des fuseaux neuromusculaires antagonistes étirés passivement sont dirigées vers les motoneurones a réfractaires correspondants.
Notez que la séquence « γ-motoneurone-Ia-fiber-α-motoneurone » forme une boucle γ.
Leçon vidéo anatomie des voies pyramidales - tractus corticospinalis et corticonuclearis
Définition Système pyramidal, chemin pyramidal (lat. tractus pyramidales, PNA) système de structures nerveuses. Prend en charge la coordination complexe et fine des mouvements. Le système pyramidal est un système de neurones efférents dont les corps sont situés dans le cortex cérébral et se terminent par les noyaux moteurs des nerfs crâniens et la matière grise de la moelle épinière. Le système pyramidal est l'une des acquisitions ultérieures de l'évolution. Les vertébrés inférieurs n'ont pas de système pyramidal ; il apparaît uniquement chez les mammifères et atteint son plus grand développement chez les singes et surtout chez l'homme.
Voie pyramidale Le cortex cérébral de la couche V contient des cellules de Betz (ou cellules pyramidales géantes). En 1874, le scientifique Vladimir Alekseevich Betz a découvert et décrit des cellules pyramidales géantes du cortex cérébral (cellules de Betz). Voie corticospinale (pyramidale), lat. tractus corticospinal
Le trajet pyramidal est réalisé par des fibres nerveuses qui émanent de ces cellules de Betz et descendent sans interruption dans la moelle épinière. Le tractus pyramidal traverse la capsule interne, le tronc cérébral, dégageant des branches (collatérales) sur son trajet avec le système extrapyramidal, ainsi qu'avec les noyaux sous-corticaux (noyaux moteurs des nerfs crâniens). Les fibres se croisent à la frontière du cerveau et de la moelle épinière (la plupart dans la moelle oblongate, les plus petites dans la moelle épinière). Ils traversent ensuite la moelle épinière (colonnes antérieure et latérale de la moelle épinière). Dans chaque segment de la moelle épinière, ces fibres forment des terminaisons synaptiques (voir Synapse), qui sont responsables d'une zone précise du corps (la moelle épinière cervicale pour l'innervation des bras, la thoracique pour le torse et la moelle épinière). lombaire pour les jambes).
L'irritation directe de certaines zones du cortex cérébral entraîne des spasmes musculaires correspondant à la zone du cortex dans la zone motrice de projection. Lorsque le tiers supérieur du gyrus central antérieur est irrité, un spasme des muscles de la jambe, du milieu du bras et du bas du visage se produit en outre du côté opposé à la source d'irritation dans l'hémisphère. Ces crises sont dites partielles (jacksoniennes). Ils ont été découverts par le neurologue anglais D.H. Jackson (). Dans la zone motrice de projection de chaque hémisphère cérébral, tous les muscles de la moitié opposée du corps sont représentés.

Types de fibres nerveuses Le système pyramidal humain contient environ 1 million de fibres nerveuses. On distingue les types de fibres suivants : Type de fibres nerveuses Diamètre Vitesse de conduction Fonction Les fibres épaisses et à conduction rapide de 16 µm jusqu'à 80 m/s fournissent des mouvements de phase rapides Les fibres fines et à conduction lente de 4 µm de 25 à 7 m/s sont responsables de l'état tonique des muscles Le plus grand nombre de cellules pyramidales (cellules de Benz) innervent les petits muscles, responsables des mouvements subtils et différenciés de la main, des expressions faciales et des actes de langage. Un nombre nettement inférieur d’entre eux innervent les muscles du tronc et des membres inférieurs.

Pathologie Les dommages au système pyramidal se manifestent par une paralysie, une parésie et des réflexes pathologiques. Les dommages au système pyramidal peuvent être causés par une inflammation (voir Encéphalite), un accident vasculaire cérébral (voir Accident vasculaire cérébral), une tumeur, un traumatisme crânien et d'autres raisons. Selon la localisation du processus pathologique, on distingue les manifestations suivantes.

Localisation du processus pathologique du tractus pyramidal Symptômes zones de projection du cortex cérébral paralysie centrale (ou parésie), voir ci-dessous. au niveau de la capsule interne, il existe une hémiplégie, une paralysie du bras et de la jambe du côté opposé à la localisation de la lésion. dans la région du tronc cérébral. Les syndromes alternés sont une combinaison d'hémiplégie du côté opposé à la lésion avec des signes de dysfonctionnement du nerf crânien du côté affecté. dans la moelle épinière, en cas d'hémiplégie ou de paralysie de la jambe du côté de la blessure, le croisement des fibres est resté plus élevé.

Méthodes de diagnostic de l'insuffisance pyramidale L'imagerie par résonance magnétique (IRM) est une méthode d'examen obligatoire pour l'épilepsie et les convulsions. Tomodensitométrie du cerveau (selon la recommandation de la Ligue internationale contre l'épilepsie, la tomodensitométrie est réalisée comme méthode d'examen complémentaire, ou lorsqu'il est impossible de faire une IRM). L'électromyographie est une méthode d'étude du système neuromusculaire en enregistrant les potentiels électriques des muscles. L'électroencéphalographie (étude EEG) peut détecter les convulsions. Plus de 65 % des crises surviennent pendant le sommeil, c'est pourquoi l'enregistrement EEG est nécessaire pendant le sommeil physiologique et naturel. En raison du caractère intermittent des crises, une surveillance à long terme (vidéo ou Holter) est réalisée. L'étude révèle l'apparition d'ondes delta diffuses, ainsi que la synchronisation des ondes Tata. Une activité épileptiforme peut survenir.

Traitement de l'insuffisance pyramidale L'examen échographique du cerveau révèle des signes d'augmentation de la pression dans le cerveau, ce qui crée un effet irritant et peut provoquer une paralysie centrale. Le traitement vise la maladie sous-jacente, ainsi que la restauration des fonctions motrices en cas de paralysie. Le traitement adhère au principe de l’augmentation de l’activité physique.
Système pyramidal un système de neurones efférents dont les corps sont situés dans le cortex cérébral et se terminent par les noyaux moteurs des nerfs crâniens et la matière grise de la moelle épinière. Le tractus pyramidal (tractus pyramidalis) est constitué de fibres corticonucléaires (fibrae corticonucleares) et de fibres corticospinales (fibrae corticospinales). Les deux sont des axones de cellules nerveuses de la couche interne pyramidale du cortex cérébral (cortex cérébral). Ils sont situés dans le gyrus précentral et les champs adjacents des lobes frontaux et pariétaux. Le champ moteur primaire est localisé dans le gyrus précentral, où se trouvent les neurones pyramidaux qui contrôlent les muscles individuels et les groupes musculaires. Dans ce gyrus se trouve une représentation somatotopique des muscles. Les neurones qui contrôlent les muscles du pharynx, de la langue et de la tête occupent la partie inférieure du gyrus ; plus hautes sont les zones associées aux muscles du membre supérieur et du torse ; la projection des muscles du membre inférieur est située dans la partie supérieure du gyrus précentral et passe jusqu'à la surface médiale de l'hémisphère. Le tractus pyramidal est formé principalement de fines fibres nerveuses qui traversent la substance blanche de l'hémisphère et convergent vers la capsule interne ( riz. 1
). Des fibres corticonucléaires se forment et des fibres corticospinales forment les 2/3 antérieurs du membre postérieur de la capsule interne. De là, le tractus pyramidal continue jusqu'à la base du pédoncule cérébral et plus loin jusqu'à la partie antérieure du pont (voir Cerveau). Le long du tronc cérébral, les fibres corticonucléaires passent du côté opposé aux parties dorsolatérales de la formation réticulaire, où elles passent aux noyaux moteurs des nerfs crâniens III, IV, V, VI, VII, IX, X, XI, XII ( Nerfs crâniens);
ce n'est que jusqu'au tiers supérieur du noyau du nerf facial que se trouvent les fibres non croisées. Une partie des fibres du tractus pyramidal passe du tronc cérébral vers. Dans la moelle allongée, le tractus pyramidal est situé dans les pyramides qui se forment (decussatio pyramidum) à la frontière avec la moelle épinière. Au-dessus du chiasma, le tractus pyramidal contient de 700 000 à 1 300 000 fibres nerveuses d'un côté. À la suite de la décussation, 80 % des fibres passent du côté opposé et forment le tractus corticospinal (pyramidal) dans la moelle latérale de la moelle épinière (Moelle épinière). Les fibres non croisées de la moelle allongée continuent dans le cerveau antérieur sous la forme du tractus corticospinal antérieur (pyramidal). Les fibres de ce trajet passent du côté opposé le long de la moelle épinière dans sa commissure blanche (de manière segmentaire). La plupart des fibres corticospinales aboutissent dans la matière grise intermédiaire de la moelle épinière sur ses interneurones ; seules certaines d'entre elles forment des synapses directement avec les motoneurones des cornes antérieures, qui donnent naissance aux fibres motrices des nerfs spinaux (Nerfs). Environ 55 % des fibres corticospinales se terminent dans les segments cervicaux de la moelle épinière, 20 % dans les segments thoraciques et 25 % dans les segments lombaires. Le tractus corticospinal antérieur se poursuit uniquement jusqu'aux segments thoraciques moyens. Grâce à l'intersection des fibres chez P. s. le gauche contrôle les mouvements de la moitié droite du corps et l'hémisphère droit contrôle les mouvements de la moitié gauche du corps, mais le torse et le tiers supérieur du visage reçoivent des fibres pyramidales des deux hémisphères. Fonction P. s. consiste à percevoir un programme volontaire et à conduire les impulsions de ce programme vers l'appareil segmentaire du tronc cérébral et de la moelle épinière. En pratique clinique, l’état de P. s. déterminé par la nature des mouvements volontaires. L'amplitude des mouvements et la force de contraction des muscles striés sont évaluées à l'aide d'un système en six points (force musculaire complète - 5 points, force musculaire « cédante » - 4 points, diminution modérée de la force avec une gamme complète de mouvements actifs - 3 points, possibilité d'une amplitude complète de mouvements seulement après l'élimination relative de la gravité des membres - 2 points, préservation du mouvement avec contraction musculaire à peine perceptible - 1 point et absence de mouvement volontaire - 0). La force de contraction musculaire peut être évaluée quantitativement à l’aide d’un dynamomètre. Pour évaluer la sécurité du tractus corticonucléaire pyramidal vis-à-vis des noyaux moteurs des nerfs crâniens, des tests sont utilisés pour déterminer la fonction des muscles de la tête et du cou innervés par ces noyaux, ainsi que du tractus corticospinal lors de l'examen des muscles du tronc et des membres. Les dommages au système pyramidal sont également jugés par l'état du tonus musculaire et du trophisme musculaire. Pathologie. Dysfonctionnement de P. s. observé dans de nombreux processus pathologiques. Dans les neurones de P. et leurs longs axones, des perturbations des processus métaboliques se produisent souvent, ce qui entraîne des modifications dégénératives-dystrophiques de ces structures. Les troubles peuvent être déterminés génétiquement ou être une conséquence d'une intoxication (endogène, exogène), ainsi que de dommages viraux à l'appareil génétique des neurones. La dégénérescence est caractérisée par un trouble progressif, symétrique et croissant du fonctionnement des neurones pyramidaux, principalement ceux possédant les axones les plus longs, c'est-à-dire se terminant au niveau des motoneurones périphériques de l’élargissement lombaire. Par conséquent, l'insuffisance pyramidale dans de tels cas est détectée d'abord dans les membres inférieurs. Ce groupe de maladies comprend le Strumpell spastique familial (voir Paraplégie), l'encéphalomyélopathie porto-cave, la myélose funiculaire, ainsi que la Mills - ascendante unilatérale d'étiologie inconnue. Elle débute généralement entre 35-40 et 60 ans par une parésie centrale des parties distales du membre inférieur, qui s'étend progressivement aux parties proximales de la partie inférieure puis à l'ensemble de la partie supérieure et se transforme en hémiplégie spastique avec troubles végétatifs et trophiques. dans les membres paralysés. P.S. souvent affecté par des infections virales lentes, comme la sclérose latérale amyotrophique,
Sclérose en plaques, etc. Presque toujours dans le tableau clinique des lésions focales du cerveau et de la moelle épinière, il existe des signes de dysfonctionnement du système pyramidal. Avec les lésions vasculaires du cerveau (ischémie), les troubles pyramidaux se développent de manière aiguë ou subaiguë avec progression vers une insuffisance circulatoire cérébrale chronique. P.S. peut être impliqué dans l'encéphalite (Encéphalite) et la myélite, avec un traumatisme crânien (lésion cranio-cerveau) et une lésion de la moelle épinière (lésion de la moelle épinière), avec des tumeurs du système nerveux central, etc. Quand P. est atteint. centrale et paralysie se développent
avec des perturbations caractéristiques des mouvements volontaires. Les muscles de type spastique augmentent (les muscles ne changent généralement pas) et en profondeur sur les extrémités, les réflexes cutanés (abdominaux, crémastériques) diminuent ou disparaissent, des réflexes pathologiques apparaissent sur les bras - Rossolimo - Venderovich, Jacobson - Lask, Bekhterev, Zhukovsky, Hoffmann, sur jambes - Babinsky, Oppenheim, Chaddock, Rossolimo, Bekhterev, etc. (voir Réflexes). La Justera est caractéristique de l'insuffisance pyramidale : une piqûre d'épingle de la peau dans la zone de l'éminence du pouce provoque le déplacement du pouce et de celui-ci vers l'index tout en étendant simultanément les doigts restants et en dorsiflexant la main et l'avant-bras. Le symptôme du jackknife est souvent détecté : lors de l'extension passive du membre supérieur spastique et de la flexion du membre inférieur, l'examinateur ressent d'abord une forte résistance élastique, qui s'affaiblit ensuite soudainement. Quand P. est atteint. Des synkinésies globales, de coordination et d'imitation sont souvent notées. Pour identifier une parésie légère, des tests spéciaux sont utilisés : le réflexe moteur de Venderovich (la capacité d'éloigner le petit doigt de l'annulaire lorsqu'il est retiré comme un pincement), le test de Barre (les yeux fermés, levez-vous et fixez les deux mains avec les paumes vers l'intérieur avec les doigts écartés ; du côté de l'insuffisance pyramidale, la fatigue est plus rapide, s'abaisse et se plie au niveau des articulations du coude et du poignet), etc. En fonction de la localisation du foyer pathologique et de sa taille, diverses variantes du tableau clinique du dysfonctionnement de P. s sont observées. Lorsque le cortex du gyrus précentral est endommagé, une spasticité se développe - paralysie d'un membre supérieur ou inférieur, d'une main ou d'un pied, ou même de doigts individuels. Peut-être des neurones pyramidaux isolés associés aux noyaux des nerfs facial et hypoglosse. Dans ce cas, une paralysie centrale se développe () des muscles faciaux de la partie inférieure du visage, qui présente une innervation supranucléaire unilatérale, et des muscles d'une moitié de la langue. Avec une lésion corticale étendue sur la surface externe du gyrus précentral, une paralysie faciolinguo-brachiale se développe. Lorsque des neurones intacts sont irrités, des paroxysmes d'épilepsie jacksonienne (épilepsie jacksonienne) ou d'épilepsie de Kozhevnikovsky (épilepsie de Kozhevnikovsky) se produisent. Le plus souvent P. s. est touchée au niveau de la capsule interne. Dans ce cas, une paralysie spastique des membres se développe du côté opposé au foyer pathologique. Une telle hémiplégie capsulaire se caractérise par une perte totale des mouvements volontaires dans les parties distales des extrémités (dans la main et le pied), typique de Wernicke-Mann ( riz. 2
) : le bras est fléchi au niveau des articulations du coude, du poignet et interphalangienne, ramené au corps, et le bas de la jambe est étendu, en position de flexion plantaire et tourné vers l'intérieur. Lors de la marche, la parétique est reportée vers l'avant, décrivant un demi-cercle (ce qu'on appelle la tonte). La spasticité, puis la paralysie des muscles, surviennent en raison de lésions simultanées de la capsule interne des axones des systèmes pyramidal et extrapyramidal. La destruction du système pyramidal au niveau du tronc cérébral se manifeste par divers syndromes alternés (Syndromes alternés) : Weber (avec atteinte d'un pédoncule cérébral), Foville ou Millard-Hübler (avec atteinte de la moitié du pont cérébral), Avellis , Jackson (avec lésions de la moelle oblongate), etc. Lorsque la moelle épinière est détruite, une paraplégie spastique se développe au-dessus de l'épaississement cervical et une paraplégie spastique se développe en dessous de l'épaississement cervical (mais au-dessus de l'épaississement lombaire). Les lésions bilatérales des voies corticonucléaires conduisent au développement d'une paralysie pseudobulbaire (paralysie pseudobulbaire) (parésie), la moitié du diamètre de la moelle épinière (droite ou gauche) - au développement du syndrome de Brown-Séquard (syndrome de Brown-Séquard) . Diagnostic de la lésion de P.. établi sur la base d'une étude des mouvements du patient et de l'identification des signes d'insuffisance pyramidale (présence de parésie ou de paralysie, augmentation du tonus musculaire, augmentation des réflexes profonds, clonus, signes pathologiques des mains et des pieds), des caractéristiques de l'évolution clinique et des résultats d'études spéciales (électroneuromyographie, électroencéphalographie, tomographie, etc.). La paralysie pyramidale différentielle est réalisée avec une parésie périphérique et une paralysie, qui se développent lorsque les motoneurones périphériques sont endommagés. Ces derniers se caractérisent également par une atrophie des muscles parétiques, une diminution du tonus musculaire (hypo-et), un affaiblissement ou une absence de réflexes profonds, des modifications de l'excitabilité électrique des muscles et des nerfs (dégénérescence). Avec le développement aigu des lésions de P.. dans les premières heures ou premiers jours, on observe souvent une diminution du tonus musculaire et des réflexes profonds dans les membres paralysés. Cela est dû à la condition Diaschisis,
après son élimination, il y a une augmentation du tonus musculaire et des réflexes profonds. Parallèlement, des signes pyramidaux (symptôme de Babinsky, etc.) sont également détectés sur fond de signes de diaschisis. Traitement des lésions de P. s. visant l'essentiel. Des médicaments sont utilisés pour améliorer les cellules nerveuses (nootropil, cérébrolysine, encéphabol, acide glutamique, aminalon), la conduction de l'influx nerveux (prozerine, dibazol), la microcirculation (médicaments vasoactifs), normaliser le tonus musculaire (mydocalm, baclofène, lioresal), le groupe B, E. La thérapie par l'exercice (acupression) et la réflexologie visant à réduire le tonus musculaire sont largement utilisées ; physiothérapie et balnéothérapie, mesures orthopédiques. La chirurgie neurochirurgicale est pratiquée pour les tumeurs et lésions du cerveau et de la moelle épinière, ainsi que pour un certain nombre de troubles aigus de la circulation cérébrale (thrombose ou sténose des artères extracérébrales, hématome intracérébral, malformations des vaisseaux cérébraux, etc.). Bibliographie: Blinkov S.M. et Glezer I.I. Le cerveau humain en figures et tableaux, p. 82, L., 1964 ; Maladies du système nerveux, éd. P.V. Melnitchouk, vol. 1, p. 39, M., 1982 ; Granit R. Fondamentaux de la régulation du mouvement, de l'anglais, M., 1973 ; Gusev E.I., Grechko V.E. et Burd G.S. Maladies nerveuses, p. 66, M., 1988 ; Dzougaeva S.B. cerveau humain (en ontogenèse), p. 92, M., 1975 ; Kostyuk P.K. Structure et systèmes descendants de la moelle épinière, L. 1973 ; Lunev D.K. Violation du tonus musculaire lors d'un accident vasculaire cérébral, M. 1974 ; Guide multivolume de neurologie, éd. N.I. Grachtchenkova, tome 1, livre. 2, p. 182, M., 1960 ; Skoromets D.D. maladies du système nerveux, p. 47, L., 1989 ; Touryguine V.V. Voies conductrices du cerveau et de la moelle épinière, Omsk. 1977. capsule; 3 - mésencéphale ; 4 - ; 5 - moelle oblongue; 6 - intersection des pyramides ; 7 - tractus corticospinal (pyramidal) latéral ; 8, 10 - segments cervicaux de la moelle épinière ; 9 - tractus corticospinal antérieur (pyramidal); 11 - blanc; 12 - poitrine; 13 - moelle épinière lombaire ; 14 - motoneurones des cornes antérieures de la moelle épinière"> Riz. 1. Représentation schématique du tractus pyramidal à différents niveaux du cerveau et de la moelle épinière : 1 - neurones pyramidaux du cortex cérébral ; 2 - capsule interne ; 3 - mésencéphale ; 4 - pont ; 5 - moelle oblongue; 6 - intersection des pyramides ; 7 - tractus corticospinal (pyramidal) latéral ; 8, 10 - segments cervicaux de la moelle épinière ; 9 - tractus corticospinal antérieur (pyramidal); 11 - commissure blanche ; 12 - segment thoracique de la moelle épinière ; 13 - segment lombaire de la moelle épinière ; 14 - motoneurones des cornes antérieures de la moelle épinière.
- (systema pyramidales), tractus pyramidal, tractus corticospinal, système de centres nerveux et de voies nerveuses partant de gros neurones pyramidaux du cortex cérébral (principalement les sections antérieures du néocortex), axones se terminant par ... ... Dictionnaire encyclopédique biologique
SYSTÈME PYRAMIDE- (sy. : voie pyramidale, tractus cortico spinalis) du point de vue de la phylo et de l'ontogenèse, contrairement à l'extrapyramidal ou paléocinétique, associé au non-encéphale, est appelé système néocinétique. Étant une formation non encéphalique,... ... Grande encyclopédie médicale
En physiologie, principale voie efférente du cortex cérébral, transmettant les impulsions de mouvement. Il part des cellules nerveuses géantes du gyrus central antérieur du cortex cérébral et se termine sur les motoneurones du gyrus antérieur... ... Grand dictionnaire encyclopédique
- (physiol.), la principale voie efférente du cortex cérébral, transmettant les impulsions de mouvement. Il part des cellules nerveuses géantes du gyrus central antérieur du cortex cérébral et se termine sur les motoneurones des cornes antérieures... ... Dictionnaire encyclopédique
Tract pyramidal, système de structures nerveuses impliquées dans la coordination complexe et subtile des actes moteurs. Chez les vertébrés inférieurs P. s. non, il n'apparaît que chez les mammifères, formant la partie efférente de l'analyseur moteur (Voir... ... Grande Encyclopédie Soviétique - une structure nerveuse qui assure des mouvements volontaires et est représentée par des cellules nerveuses multipolaires du cortex frontal, des axones étendus qui, dans le cadre d'une voie monosynaptique, sont dirigés vers les motoneurones des noyaux crâniens... ... Dictionnaire encyclopédique de psychologie et de pédagogie
Système de fibres nerveuses à travers lesquelles les impulsions motrices volontaires des cellules pyramidales situées dans le cortex du gyrus précentral sont envoyées aux noyaux moteurs des nerfs crâniens et aux cornes antérieures de la moelle épinière. Le chemin de la pyramide est divisé... Termes médicaux
système pyramidal- un système de fibres à travers lesquelles les impulsions motrices du cortex cérébral sont conduites vers les noyaux moteurs du tronc cérébral et les cornes antérieures de la moelle épinière. Il se compose d'un fascicule pyramidal, dans lequel une distinction est faite entre la corticale nucléaire et la corticale dorsale... ... Glossaire de termes et concepts sur l'anatomie humaine
- Ce voie à deux neurones (2 neurones centraux et périphériques) , reliant le cortex cérébral aux muscles squelettiques (striés) (voie corticomusculaire). La voie pyramidale est un système pyramidal, le système qui assure les mouvements volontaires.
Central neurone
Central le neurone est situé dans la couche Y (couche de grandes cellules pyramidales de Betz) du gyrus central antérieur, dans les sections postérieures des gyrus frontaux supérieur et moyen et dans le lobule paracentral. Il existe une distribution somatique claire de ces cellules. Les cellules situées dans la partie supérieure du gyrus précentral et dans le lobule paracentral innervent le membre inférieur et le tronc, situés dans sa partie médiane - le membre supérieur. Dans la partie inférieure de ce gyrus se trouvent des neurones qui envoient des impulsions au visage, à la langue, au pharynx, au larynx et aux muscles masticateurs.
Les axones de ces cellules se présentent sous la forme de deux conducteurs :
1) tractus corticospinal (autrement appelé tractus pyramidal) - à partir des deux tiers supérieurs du gyrus central antérieur
2) tractus corticobulbaire - de la partie inférieure du gyrus central antérieur) vont du cortex profondément dans les hémisphères, passent par la capsule interne (le tractus corticobulbaire - dans la région du genou, et le tractus corticospinal par les deux tiers antérieurs de la cuisse postérieure de la capsule interne).
Ensuite, les pédoncules cérébraux, le pont et le bulbe rachidien passent à travers, et à la frontière du bulbe rachidien et de la moelle épinière, le tractus corticospinal subit une décussation incomplète. La grande partie croisée du tractus passe dans la colonne latérale de la moelle épinière et est appelée fascicule pyramidal principal ou latéral. La plus petite partie non croisée passe dans la colonne antérieure de la moelle épinière et est appelée fascicule direct non croisé.
Les fibres du tractus corticobulbaire se terminent par noyaux moteurs nerfs crâniens (Y, YII, IX, X, XI, XII ), et les fibres du tractus corticospinal - dans cornes antérieures de la moelle épinière . De plus, les fibres du tractus corticobulbaire subissent une décussation séquentielle à mesure qu'elles se rapprochent des noyaux correspondants des nerfs crâniens (décussation « supranucléaire »). Pour les muscles oculomoteurs, masticateurs, les muscles du pharynx, du larynx, du cou, du tronc et du périnée, il existe une innervation corticale bilatérale, c'est-à-dire que les fibres des motoneurones centraux se rapprochent d'une partie des noyaux moteurs des nerfs crâniens et de certains niveaux des cornes antérieures de la moelle épinière non seulement du côté opposé, mais aussi à certains niveaux des cornes antérieures de la moelle épinière mais aussi avec le sien, assurant ainsi l'approche des impulsions du cortex non seulement de l'opposé, mais aussi de son hémisphère. . Les membres, la langue et la partie inférieure des muscles du visage ont une innervation unilatérale (uniquement de l'hémisphère opposé). Les axones des motoneurones de la moelle épinière sont dirigés vers les muscles correspondants faisant partie des racines antérieures, puis vers les nerfs spinaux, les plexus et enfin les troncs nerveux périphériques.
Neurone périphérique
Neurone périphérique commence aux endroits où se termine le premier : les fibres du tractus cortico-bulbaire se terminent aux noyaux du nerf crânien, ce qui signifie qu'elles font partie du nerf crânien, et le tractus corticospinal se termine dans les cornes antérieures de la colonne vertébrale cordon, ce qui signifie qu'il fait partie des racines antérieures des nerfs spinaux, puis des nerfs périphériques, pour atteindre la synapse.
Les paralysies centrales et périphériques se développent avec des lésions du neurone du même nom.
3.1. Système pyramidal
Il existe deux principaux types de mouvements : involontaire Et arbitraire.
Les mouvements involontaires comprennent de simples mouvements automatiques effectués par l'appareil segmentaire de la moelle épinière et du tronc cérébral comme un simple acte réflexe. Les mouvements volontaires et intentionnels sont des actes de comportement moteur humain. Des mouvements volontaires spéciaux (comportementaux, travail, etc.) sont effectués avec la participation principale du cortex cérébral, ainsi que du système extrapyramidal et de l'appareil segmentaire de la moelle épinière. Chez l'homme et les animaux supérieurs, la mise en œuvre de mouvements volontaires est associée au système pyramidal. Dans ce cas, l'impulsion du cortex cérébral vers le muscle se fait via une chaîne composée de deux neurones : central et périphérique.
Neurone moteur central. Les mouvements musculaires volontaires se produisent en raison d'impulsions voyageant le long de longues fibres nerveuses depuis le cortex cérébral jusqu'aux cellules des cornes antérieures de la moelle épinière. Ces fibres forment le moteur ( corticospinal), ou pyramidal, chemin. Ce sont les axones des neurones situés dans le gyrus précentral, dans l'aire cytoarchitectonique 4. Cette zone est un champ étroit qui s'étend le long de la fissure centrale depuis la fissure latérale (ou sylvienne) jusqu'à la partie antérieure du lobule paracentral sur la surface médiale de l'hémisphère, parallèle à la zone sensible du cortex du gyrus postcentral.
Les neurones innervant le pharynx et le larynx sont situés dans la partie inférieure du gyrus précentral. Viennent ensuite, par ordre croissant, les neurones innervant le visage, le bras, le torse et la jambe. Ainsi, toutes les parties du corps humain sont projetées dans le gyrus précentral, comme à l’envers. Les motoneurones ne sont pas seulement situés dans la zone 4, ils se trouvent également dans les champs corticaux voisins. Parallèlement, la grande majorité d'entre eux sont occupés par la 5ème couche corticale du 4ème champ. Ils sont « responsables » de mouvements individuels précis et ciblés. Ces neurones comprennent également des cellules pyramidales géantes de Betz, qui possèdent des axones dotés d'épaisses gaines de myéline. Ces fibres à conduction rapide ne représentent que 3,4 à 4 % de toutes les fibres du tractus pyramidal. La plupart des fibres du tractus pyramidal proviennent de petites cellules pyramidales, ou fusiformes (fusiformes), des champs moteurs 4 et 6. Les cellules du champ 4 fournissent environ 40 % des fibres du tractus pyramidal, le reste provient de cellules d'autres champs de la zone sensorimotrice.
Les motoneurones de la zone 4 contrôlent les mouvements volontaires fins des muscles squelettiques de la moitié opposée du corps, puisque la plupart des fibres pyramidales passent du côté opposé dans la partie inférieure de la moelle allongée.
Les impulsions des cellules pyramidales du cortex moteur suivent deux chemins. L'une, la voie corticonucléaire, se termine dans les noyaux des nerfs crâniens, la seconde, plus puissante, le tractus corticospinal, commute dans la corne antérieure de la moelle épinière sur les interneurones, qui à leur tour se terminent sur les gros motoneurones des cornes antérieures. Ces cellules transmettent des impulsions via les racines ventrales et les nerfs périphériques jusqu'aux plaques d'extrémité motrices des muscles squelettiques.
Lorsque les fibres du tractus pyramidal quittent le cortex moteur, elles traversent la couronne radiée de la substance blanche du cerveau et convergent vers le membre postérieur de la capsule interne. Par ordre somatotopique, ils traversent la capsule interne (son genou et les deux tiers antérieurs de la cuisse postérieure) et vont dans la partie médiane des pédoncules cérébraux, descendant par chaque moitié de la base du pont, étant entourés de nombreux cellules nerveuses des noyaux du pont et des fibres de divers systèmes. Au niveau de la jonction pontomédullaire, le tractus pyramidal devient visible de l'extérieur, ses fibres formant des pyramides allongées de part et d'autre de la ligne médiane de la moelle allongée (d'où son nom). Dans la partie inférieure de la moelle allongée, 80 à 85 % des fibres de chaque tractus pyramidal passent du côté opposé à la décussation des pyramides et forment tractus pyramidal latéral. Les fibres restantes continuent de descendre sans se croiser dans les funicules antérieurs. tractus pyramidal antérieur. Ces fibres traversent au niveau segmentaire la commissure antérieure de la moelle épinière. Dans les parties cervicale et thoracique de la moelle épinière, certaines fibres se connectent aux cellules de la corne antérieure de leur côté, de sorte que les muscles du cou et du tronc reçoivent une innervation corticale des deux côtés.
Les fibres croisées descendent dans le cadre du tractus pyramidal latéral dans les funicules latéraux. Environ 90 % des fibres forment des synapses avec les interneurones, qui à leur tour se connectent aux gros neurones alpha et gamma de la corne antérieure de la moelle épinière.
Formation de fibres voie corticonucléaire, sont dirigés vers les noyaux moteurs (V, VII, IX, X, XI, XII) des nerfs crâniens et assurent l'innervation volontaire des muscles faciaux et buccaux.
Un autre faisceau de fibres, partant de la zone « œil » 8, et non du gyrus précentral, mérite également attention. Les impulsions voyageant le long de ce faisceau provoquent des mouvements amicaux des globes oculaires dans la direction opposée. Les fibres de ce faisceau au niveau de la couronne radiée rejoignent le tractus pyramidal. Puis ils passent plus ventralement dans la patte postérieure de la capsule interne, tournent caudalement et se dirigent vers les noyaux des nerfs crâniens III, IV, VI.
Neurone moteur périphérique. Les fibres du tractus pyramidal et divers tractus extrapyramidaux (réticulaire, tegmental, vestibulaire, rouge-nucléaire-spinal, etc.) et les fibres afférentes pénétrant dans la moelle épinière par les racines dorsales se terminent sur les corps ou dendrites des grands et petits alpha et cellules gamma (directement ou via les neurones intercalaires, associatifs ou commissuraux de l'appareil neuronal interne de la moelle épinière) Contrairement aux neurones pseudounipolaires des ganglions spinaux, les neurones des cornes antérieures sont multipolaires. Leurs dendrites ont de multiples connexions synaptiques avec divers systèmes afférents et efférents. Certains d’entre eux sont facilitateurs, d’autres sont inhibiteurs dans leur action. Dans les cornes antérieures, les motoneurones forment des groupes organisés en colonnes et non divisés en segments. Ces colonnes ont un certain ordre somatotopique. Dans la région cervicale, les motoneurones latéraux de la corne antérieure innervent la main et le bras, et les motoneurones des colonnes médiales innervent les muscles du cou et de la poitrine. Dans la région lombaire, les neurones innervant le pied et la jambe sont également situés latéralement dans la corne antérieure, et ceux qui innervent le tronc sont situés médialement. Les axones des cellules de la corne antérieure sortent ventralement de la moelle épinière sous forme de fibres radiculaires, qui se rassemblent en segments pour former les racines antérieures. Chaque racine antérieure se connecte à une racine postérieure distale par rapport aux ganglions spinaux et forment ensemble le nerf spinal. Ainsi, chaque segment de la moelle épinière possède sa propre paire de nerfs spinaux.
Les nerfs comprennent également des fibres efférentes et afférentes émanant des cornes latérales de la matière grise spinale.
Les axones bien myélinisés et à conduction rapide des grandes cellules alpha s'étendent directement jusqu'au muscle strié.
En plus des motoneurones alpha majeurs et mineurs, la corne antérieure contient de nombreux motoneurones gamma. Parmi les interneurones des cornes antérieures, il faut noter les cellules de Renshaw, qui inhibent l'action des gros motoneurones. Les grandes cellules alpha dotées d'axones épais et à conduction rapide produisent des contractions musculaires rapides. Les petites cellules alpha avec des axones plus fins remplissent une fonction tonique. Les cellules gamma dotées d'axones fins et à conduction lente innervent les propriocepteurs du fuseau musculaire. Les grandes cellules alpha sont associées aux cellules géantes du cortex cérébral. Les petites cellules alpha ont des connexions avec le système extrapyramidal. L'état des propriocepteurs musculaires est régulé par les cellules gamma. Parmi les différents récepteurs musculaires, les plus importants sont les fuseaux neuromusculaires.
Fibres afférentes appelées spirale annulaire, ou terminaisons primaires, ont un revêtement de myéline assez épais et appartiennent à des fibres à conduction rapide.
De nombreux fuseaux musculaires ont non seulement des terminaisons primaires mais aussi secondaires. Ces terminaisons répondent également aux stimuli d'étirement. Leur potentiel d'action se propage dans la direction centrale le long de fines fibres communiquant avec des interneurones responsables des actions réciproques des muscles antagonistes correspondants. Seul un petit nombre d'impulsions proprioceptives atteignent le cortex cérébral ; la plupart sont transmises par des anneaux de rétroaction et n'atteignent pas le niveau cortical. Ce sont des éléments de réflexes qui servent de base aux mouvements volontaires et autres, ainsi que des réflexes statiques qui résistent à la gravité.
Les fibres extrafusales à l'état détendu ont une longueur constante. Lorsqu’un muscle est étiré, le fuseau est étiré. Les terminaisons de l'anneau-spirale répondent à l'étirement en générant un potentiel d'action, qui est transmis au gros motoneurone via des fibres afférentes à conduction rapide, puis à nouveau via des fibres efférentes épaisses à conduction rapide - les muscles extrafusaux. Le muscle se contracte et sa longueur d'origine retrouve. Tout étirement du muscle active ce mécanisme. La percussion sur le tendon musculaire provoque un étirement de ce muscle. Les broches réagissent immédiatement. Lorsque l’impulsion atteint les motoneurones de la corne antérieure de la moelle épinière, ils répondent en provoquant une brève contraction. Cette transmission monosynaptique est fondamentale pour tous les réflexes proprioceptifs. L'arc réflexe ne couvre pas plus de 1 à 2 segments de la moelle épinière, ce qui est d'une grande importance pour déterminer l'emplacement de la lésion.
Les neurones gamma sont influencés par les fibres descendant des motoneurones du système nerveux central dans le cadre de faisceaux tels que pyramidal, réticulaire-spinal et vestibulaire-spinal. Les influences efférentes des fibres gamma permettent de réguler finement les mouvements volontaires et offrent la capacité de réguler la force de la réponse du récepteur à l'étirement. C’est ce qu’on appelle le système neurone-fuseau gamma.
Méthodologie de recherche. L'inspection, la palpation et la mesure du volume musculaire sont effectuées, le volume des mouvements actifs et passifs, la force musculaire, le tonus musculaire, le rythme des mouvements actifs et les réflexes sont déterminés. Des méthodes électrophysiologiques sont utilisées pour identifier la nature et la localisation des troubles du mouvement, ainsi que pour les symptômes cliniquement insignifiants.
L'étude de la fonction motrice commence par un examen des muscles. L'attention est attirée sur la présence d'atrophie ou d'hypertrophie. En mesurant le volume des muscles des membres avec un centimètre, le degré de gravité des troubles trophiques peut être déterminé. Lors de l'examen de certains patients, des contractions fibrillaires et fasciculaires sont notées. Par palpation, on peut déterminer la configuration des muscles et leur tension.
Mouvements actifs sont vérifiés de manière cohérente dans toutes les articulations et effectués par le sujet. Ils peuvent être absents ou limités en volume et affaiblis en résistance. L'absence totale de mouvements actifs est appelée paralysie, la limitation des mouvements ou l'affaiblissement de leur force est appelée parésie. La paralysie ou parésie d'un membre est appelée monoplégie ou monoparésie. La paralysie ou parésie des deux bras est appelée paraplégie supérieure ou paraparésie, la paralysie ou paraparésie des jambes est appelée paraplégie inférieure ou paraparésie. La paralysie ou parésie de deux membres du même nom est appelée hémiplégie ou hémiparésie, paralysie de trois membres - triplegie, paralysie de quatre membres - tétraplégie ou tétraplégie.
Mouvements passifs sont déterminés lorsque les muscles du sujet sont complètement détendus, ce qui permet d'exclure un processus local (par exemple, des modifications au niveau des articulations) qui limite les mouvements actifs. Parallèlement à cela, la détermination des mouvements passifs est la principale méthode d'étude du tonus musculaire.
Le volume des mouvements passifs des articulations du membre supérieur est examiné : épaule, coude, poignet (flexion et extension, pronation et supination), mouvements des doigts (flexion, extension, abduction, adduction, opposition de l'index au petit doigt). ), mouvements passifs des articulations des membres inférieurs : hanche, genou, cheville (flexion et extension, rotation vers l'extérieur et vers l'intérieur), flexion et extension des doigts.
Force musculaire déterminé de manière cohérente dans tous les groupes présentant une résistance active du patient. Par exemple, lors de l'étude de la force des muscles de la ceinture scapulaire, il est demandé au patient de lever le bras à un niveau horizontal, résistant à la tentative de l'examinateur de baisser le bras ; ils suggèrent ensuite de lever les deux mains au-dessus de la ligne horizontale et de les tenir en offrant une résistance. Pour déterminer la force des muscles de l'épaule, il est demandé au patient de plier son bras au niveau de l'articulation du coude et l'examinateur essaie de le redresser ; La force des abducteurs et des adducteurs de l’épaule est également examinée. Pour étudier la force des muscles de l'avant-bras, le patient doit effectuer une pronation, puis une supination, une flexion et une extension de la main avec résistance tout en effectuant le mouvement. Pour déterminer la force des muscles des doigts, il est demandé au patient de faire un « anneau » à partir du premier doigt et de chacun des autres, et l'examinateur essaie de le casser. La force est vérifiée en éloignant le cinquième doigt du quatrième doigt et en rapprochant les autres doigts, tout en serrant les mains en un poing. La force des muscles de la ceinture pelvienne et de la hanche est examinée en effectuant les tâches d'élévation, d'abaissement, d'adduction et d'abduction de la hanche tout en exerçant une résistance. La force des muscles de la cuisse est examinée en demandant au patient de plier et de redresser la jambe au niveau de l'articulation du genou. La force des muscles du bas de la jambe est vérifiée comme suit : il est demandé au patient de plier le pied et l'examinateur le maintient droit ; Ensuite, la tâche est de redresser le pied plié au niveau de l'articulation de la cheville, en surmontant la résistance de l'examinateur. La force des muscles des orteils est également examinée lorsque l'examinateur essaie de plier et de redresser les orteils et de plier et de redresser séparément le premier orteil.
Pour identifier la parésie des membres, un test de Barre est réalisé : le bras parétique, étendu vers l'avant ou levé vers le haut, s'abaisse progressivement, la jambe levée au-dessus du lit s'abaisse également progressivement, tandis que la jambe saine est maintenue dans sa position donnée. En cas de parésie légère, il faut recourir à un test du rythme des mouvements actifs ; prononcez et supinez vos bras, serrez les poings et desserrez-les, bougez vos jambes comme sur un vélo ; une force insuffisante du membre se manifeste par le fait qu'il se fatigue plus rapidement, les mouvements ne sont pas effectués aussi rapidement et moins adroitement qu'avec un membre sain. La force de la main est mesurée avec un dynamomètre.
Tonus musculaire– la tension musculaire réflexe, qui assure la préparation au mouvement, le maintien de l’équilibre et de la posture, ainsi que la capacité du muscle à résister à l’étirement. Il existe deux composantes du tonus musculaire : le tonus propre du muscle, qui dépend des caractéristiques des processus métaboliques qui s'y déroulent, et le tonus neuromusculaire (réflexe), le tonus réflexe est souvent provoqué par l'étirement musculaire, c'est-à-dire irritation des propriocepteurs, déterminée par la nature de l'influx nerveux qui atteint ce muscle. C'est ce tonus qui est à l'origine de diverses réactions toniques, notamment anti-gravitaires, réalisées dans des conditions de maintien de la connexion entre les muscles et le système nerveux central.
Les réactions toniques reposent sur un réflexe d'étirement dont la fermeture se produit dans la moelle épinière.
Le tonus musculaire est influencé par l'appareil réflexe spinal (segmentaire), l'innervation afférente, la formation réticulaire, ainsi que les centres toniques cervicaux, notamment les centres vestibulaires, le cervelet, le système du noyau rouge, les noyaux gris centraux, etc.
L'état du tonus musculaire s'apprécie par l'examen et la palpation des muscles : avec une diminution du tonus musculaire, le muscle est flasque, mou, pâteux. avec un ton accru, il a une consistance plus dense. Cependant, le facteur déterminant est l'étude du tonus musculaire à travers les mouvements passifs (fléchisseurs et extenseurs, adducteurs et abducteurs, pronateurs et supinateurs). L'hypotonie est une diminution du tonus musculaire, l'atonie est son absence. Une diminution du tonus musculaire peut être détectée en examinant le symptôme d'Orshansky : en soulevant (chez un patient allongé sur le dos) la jambe tendue au niveau de l'articulation du genou, une hyperextension de cette articulation est détectée. L'hypotonie et l'atonie musculaire surviennent avec une paralysie périphérique ou une parésie (perturbation de la partie efférente de l'arc réflexe avec lésion du nerf, de la racine, des cellules de la corne antérieure de la moelle épinière), des lésions du cervelet, du tronc cérébral, du striatum et postérieur cordons de la moelle épinière. L'hypertension musculaire est la tension ressentie par l'examinateur lors de mouvements passifs. Il existe une hypertension spastique et plastique. Hypertension spastique - augmentation du tonus des fléchisseurs et pronateurs du bras et des extenseurs et adducteurs de la jambe (si le tractus pyramidal est affecté). Avec l'hypertension spastique, on observe un symptôme de « canif » (un obstacle au mouvement passif dans la phase initiale de l'étude), avec l'hypertension plastique – un symptôme de « roue dentée » (une sensation de tremblements lors de l'étude du tonus musculaire des membres) . L'hypertension plastique est une augmentation uniforme du tonus des muscles, des fléchisseurs, des extenseurs, des pronateurs et des supinateurs, qui se produit lorsque le système pallidonigral est endommagé.
Réflexes. Un réflexe est une réaction qui se produit en réponse à une irritation des récepteurs de la zone réflexogène : tendons musculaires, peau d'une certaine zone du corps, muqueuse, pupille. L'état des différentes parties du système nerveux est jugé par la nature des réflexes. Lors de l'étude des réflexes, leur niveau, leur uniformité et leur asymétrie sont déterminés : avec un niveau accru, une zone réflexogène est notée. Lors de la description des réflexes, les gradations suivantes sont utilisées : 1) réflexes vivants ; 2) hyporéflexie ; 3) hyperréflexie (avec une zone réflexogène élargie) ; 4) aréflexie (manque de réflexes). Les réflexes peuvent être profonds, ou proprioceptifs (tendon, périoste, articulaire) et superficiels (peau, muqueuses).
Les réflexes tendineux et périostés sont provoqués par la percussion d'un marteau sur le tendon ou le périoste : la réponse se manifeste par la réaction motrice des muscles correspondants. Pour obtenir des réflexes tendineux et périostés au niveau des membres supérieurs et inférieurs, il est nécessaire de les évoquer dans une position appropriée et favorable à la réaction réflexe (absence de tension musculaire, position physiologique moyenne).
Membres supérieurs. Réflexe tendineux du biceps provoquée par un coup de marteau sur le tendon de ce muscle (le bras du patient doit être plié au niveau de l’articulation du coude à un angle d’environ 120°, sans tension). En réponse, l'avant-bras fléchit. Arc réflexe : fibres sensorielles et motrices du nerf musculo-cutané, CV-CVI. Réflexe tendineux du triceps brachial est provoquée par un coup de marteau sur le tendon de ce muscle situé au-dessus de l’olécrane (le bras du patient doit être plié au niveau de l’articulation du coude à un angle proche de 90°). En réponse, l’avant-bras s’étend. Arc réflexe : nerf radial, CVI-CVI. Réflexe de rayonnement est provoquée par la percussion de l’apophyse styloïde du radius (le bras du patient doit être plié au niveau de l’articulation du coude à un angle de 90° et être dans une position intermédiaire entre la pronation et la supination). En réponse, une flexion et une pronation de l'avant-bras ainsi qu'une flexion des doigts se produisent. Arc réflexe : fibres des nerfs médian, radial et musculo-cutané, CV-CVIII.
Des membres inférieurs. Réflexe du genou causée par un marteau frappant le tendon du quadriceps. En réponse, le bas de la jambe est étendu. Arc réflexe : nerf fémoral, LII-LIV. Lors de l’examen du réflexe en position horizontale, les jambes du patient doivent être pliées au niveau des articulations du genou selon un angle obtus (environ 120°) et reposer librement sur l’avant-bras gauche de l’examinateur ; lors de l'examen du réflexe en position assise, les jambes du patient doivent former un angle de 120° par rapport aux hanches ou, si le patient ne pose pas ses pieds sur le sol, pendre librement au bord du siège à un angle de 90°. ° jusqu'aux hanches, ou une des jambes du patient est projetée sur l'autre. Si le réflexe ne peut pas être évoqué, alors la méthode Jendraszik est utilisée : le réflexe est évoqué lorsque le patient tire vers la main avec les doigts étroitement serrés. Réflexe du talon (Achille) provoquée par la percussion du tendon calcanéen. En réponse, la flexion plantaire du pied résulte de la contraction des muscles du mollet. Arc réflexe : nerf tibial, SI-SII. Pour un patient allongé, la jambe doit être pliée au niveau des articulations de la hanche et du genou, le pied doit être plié au niveau de l'articulation de la cheville à un angle de 90°. L'examinateur tient le pied avec sa main gauche et avec sa main droite percute le tendon du talon. Le patient étant allongé sur le ventre, les deux jambes sont pliées au niveau des articulations du genou et de la cheville selon un angle de 90°. L'examinateur tient le pied ou la plante d'une main et frappe avec le marteau de l'autre. Le réflexe est provoqué par un coup bref porté au tendon du talon ou à la semelle. Le réflexe du talon peut être examiné en plaçant le patient à genoux sur le canapé de manière à ce que les pieds soient pliés à un angle de 90°. Chez un patient assis sur une chaise, vous pouvez plier la jambe au niveau des articulations du genou et de la cheville et provoquer un réflexe en percutant le tendon du talon.
Réflexes articulaires sont causées par une irritation des récepteurs des articulations et des ligaments des mains. 1. Mayer - opposition et flexion dans la métacarpophalangienne et extension dans l'articulation interphalangienne du premier doigt avec flexion forcée dans la phalange principale des troisième et quatrième doigts. Arc réflexe : nerfs cubital et médian, СVII-ThI. 2. Leri – flexion de l'avant-bras avec flexion forcée des doigts et de la main en position supinée, arc réflexe : nerfs ulnaire et médian, CVI-ThI.
Réflexes cutanés sont causées par une irritation de la ligne avec le manche d'un marteau neurologique dans la zone cutanée correspondante dans la position du patient sur le dos avec les jambes légèrement pliées. Réflexes abdominaux : supérieurs (épigastriques) sont provoqués par une irritation de la peau de l'abdomen le long du bord inférieur de l'arc costal. Arc réflexe : nerfs intercostaux, ThVII-ThVIII ; moyen (mésogastrique) – avec irritation de la peau de l'abdomen au niveau du nombril. Arc réflexe : nerfs intercostaux, ThIX-ThX ; inférieur (hypogastrique) – avec irritation cutanée parallèle au pli inguinal. Arc réflexe : nerfs iliohypogastrique et ilio-inguinal, ThXI-ThXII ; les muscles abdominaux se contractent au niveau approprié et le nombril dévie vers l'irritation. Le réflexe crémastérique est provoqué par une irritation de l’intérieur de la cuisse. En réponse, le testicule est tiré vers le haut en raison de la contraction du muscle élévateur du testicule, arc réflexe : nerf fémoral génital, LI-LII. Réflexe plantaire - flexion plantaire du pied et des orteils lorsque le bord extérieur de la semelle est stimulé par des mouvements. Arc réflexe : nerf tibial, LV-SII. Réflexe anal - contraction du sphincter anal externe lorsque la peau qui l'entoure picote ou est irritée. Il est appelé dans la position du sujet sur le côté, les jambes ramenées vers le ventre. Arc réflexe : nerf pudendal, SIII-SV.
Réflexes pathologiques . Les réflexes pathologiques apparaissent lorsque le tractus pyramidal est endommagé, lorsque les automatismes rachidiens sont perturbés. Les réflexes pathologiques, en fonction de la réponse réflexe, sont divisés en extension et flexion.
Réflexes pathologiques extenseurs dans les membres inférieurs. Le plus important est le réflexe de Babinski - extension du premier orteil lorsque la peau du bord extérieur de la semelle est irritée par des coups chez les enfants de moins de 2 à 2,5 ans - un réflexe physiologique. Réflexe d'Oppenheim - extension du premier orteil en réponse au passage des doigts le long de la crête du tibia jusqu'à l'articulation de la cheville. Réflexe de Gordon : extension lente du premier orteil et divergence en éventail des autres orteils lorsque les muscles du mollet sont comprimés. Réflexe de Schaefer - extension du premier orteil lorsque le tendon du talon est comprimé.
Réflexes pathologiques de flexion dans les membres inférieurs. Le réflexe le plus important est le réflexe Rossolimo - flexion des orteils lors d'un coup tangentiel rapide sur les coussinets des orteils. Réflexe de Bekhterev-Mendel - flexion des orteils lorsqu'on frappe avec un marteau sur sa face dorsale. Le réflexe Joukovski est la flexion des orteils lorsqu'un marteau frappe la surface plantaire directement sous les orteils. Réflexe de spondylarthrite ankylosante - flexion des orteils lorsqu'on frappe la surface plantaire du talon avec un marteau. Il convient de garder à l'esprit que le réflexe de Babinski apparaît avec des lésions aiguës du système pyramidal, par exemple avec une hémiplégie en cas d'accident vasculaire cérébral, et que le réflexe de Rossolimo est une manifestation ultérieure d'une paralysie spastique ou d'une parésie.
Réflexes pathologiques de flexion dans les membres supérieurs. Réflexe de Tremner - flexion des doigts en réponse à une stimulation tangentielle rapide avec les doigts de l'examinateur examinant la surface palmaire des phalanges terminales des doigts II-IV du patient. Le réflexe de Jacobson-Weasel est une flexion combinée de l'avant-bras et des doigts en réponse à un coup de marteau sur l'apophyse styloïde du radius. Le réflexe Joukovski est la flexion des doigts de la main lorsqu'on frappe la surface palmaire avec un marteau. Réflexe de spondylarthrite ankylosante carpien-digitale - flexion des doigts lors de la percussion du dos de la main avec un marteau.
Réflexes pathologiques de protection, ou automatisme rachidien, dans les membres supérieurs et inférieurs– raccourcissement ou allongement involontaire d'un membre paralysé lors d'une injection, d'un pincement, d'un refroidissement à l'éther ou d'une stimulation proprioceptive selon la méthode Bekhterev-Marie-Foy, lorsque l'examinateur effectue une forte flexion active des orteils. Les réflexes protecteurs sont souvent de nature flexion (flexion involontaire de la jambe au niveau des articulations de la cheville, du genou et de la hanche). Le réflexe protecteur des extenseurs se caractérise par une extension involontaire de la jambe au niveau des articulations de la hanche et du genou et une flexion plantaire du pied. Des réflexes de protection croisés - flexion de la jambe irritée et extension de l'autre - sont généralement observés avec des lésions combinées des voies pyramidales et extrapyramidales, principalement au niveau de la moelle épinière. Lors de la description des réflexes protecteurs, la forme de la réponse réflexe, la zone réflexogène, est notée. la zone d'évocation du réflexe et l'intensité du stimulus.
Réflexes toniques cervicaux surviennent en réponse à des irritations associées à des changements de position de la tête par rapport au corps. Réflexe Magnus-Klein - lorsque la tête est tournée, le tonus extenseur des muscles du bras et de la jambe, vers lesquels la tête est tournée avec le menton, augmente et le tonus fléchisseur dans les muscles des membres opposés ; la flexion de la tête provoque une augmentation du tonus des fléchisseurs et une extension de la tête - du tonus des extenseurs dans les muscles des membres.
Réflexe de Gordon– retard du bas de jambe en position d'extension tout en induisant le réflexe du genou. Phénomène du pied (westphalien)– « gel » du pied lors d’une dorsiflexion passive. Phénomène du tibia de Foix-Thevenard– extension incomplète du bas de la jambe au niveau de l'articulation du genou chez un patient allongé sur le ventre, après un certain temps de maintien du bas de la jambe en flexion extrême ; manifestation de rigidité extrapyramidale.
Le réflexe de préhension de Janiszewski sur les membres supérieurs - saisie involontaire d'objets en contact avec la paume ; sur les membres inférieurs - flexion accrue des doigts et des orteils lors du mouvement ou autre irritation de la plante. Le réflexe de préhension à distance est une tentative de saisir un objet montré à distance. On l'observe avec des lésions du lobe frontal.
L'expression d'une forte augmentation des réflexes tendineux est clonus, se manifestant par une série de contractions rythmiques rapides d'un muscle ou d'un groupe de muscles en réponse à leur étirement. Le clonus du pied est provoqué par le patient allongé sur le dos. L'examinateur plie la jambe du patient au niveau des articulations de la hanche et du genou, la tient d'une main, et de l'autre saisit le pied et, après une flexion plantaire maximale, met le pied en dorsiflexion. En réponse, des mouvements cloniques rythmiques du pied se produisent tandis que le tendon du talon est étiré. Le clonus de la rotule est provoqué par un patient allongé sur le dos avec les jambes tendues : les doigts I et II saisissent le sommet de la rotule, le tirent vers le haut, puis le déplacent brusquement en direction distale et le maintiennent dans cette position ; en réponse, il y a une série de contractions et de relaxations rythmiques du muscle quadriceps fémoral et des contractions de la rotule.
Synkinésie- un mouvement réflexe amical d'un membre ou d'une autre partie du corps, accompagnant le mouvement volontaire d'un autre membre (partie du corps). La synkinésie pathologique est divisée en globale, imitation et coordinatrice.
Globale, ou spastique, est appelée synkinésie pathologique sous la forme d'une contracture de flexion accrue dans un bras paralysé et d'une contracture d'extension dans une jambe paralysée lorsque vous essayez de déplacer des membres paralysés ou lors de mouvements actifs avec des membres sains, une tension dans les muscles du tronc et du cou. , en toussant ou en éternuant. La synkinésie imitative est la répétition involontaire par des membres paralysés de mouvements volontaires de membres sains de l'autre côté du corps. La synkinésie coordonnée se manifeste sous la forme de mouvements supplémentaires effectués par les membres parétiques au cours d'un acte moteur complexe et ciblé.
Contractures. Une tension musculaire tonique persistante, provoquant une limitation des mouvements de l’articulation, est appelée contracture. Ils se distinguent par leur forme comme flexion, extension, pronateur ; par localisation - contractures de la main, du pied ; monoparaplégique, tri- et tétraplégique ; selon le mode de manifestation - persistant et instable sous forme de spasmes toniques; selon la période d'apparition après le développement du processus pathologique - précoce et tardif ; en relation avec la douleur – réflexe protecteur, antalgique ; en fonction des lésions de diverses parties du système nerveux - pyramidal (hémiplégique), extrapyramidal, spinal (paraplégique), méningé, avec lésions des nerfs périphériques, tels que le nerf facial. Contracture précoce – hormétonia. Elle se caractérise par des spasmes toniques périodiques dans toutes les extrémités, l'apparition de réflexes protecteurs prononcés et une dépendance à l'égard de stimuli intero- et extéroceptifs. Contracture hémiplégique tardive (position de Wernicke-Mann) – adduction de l'épaule au corps, flexion de l'avant-bras, flexion et pronation de la main, extension de la hanche, du bas de la jambe et flexion plantaire du pied ; Lors de la marche, la jambe décrit un demi-cercle.
Sémiotique des troubles du mouvement. Après avoir identifié, sur la base d'une étude du volume des mouvements actifs et de leur force, la présence d'une paralysie ou d'une parésie provoquée par une maladie du système nerveux, sa nature est déterminée : si elle survient en raison de lésions des motoneurones centraux ou périphériques. Les dommages aux motoneurones centraux à n'importe quel niveau du tractus corticospinal provoquent l'apparition de central, ou spasmodique, paralysie. Lorsque les motoneurones périphériques sont endommagés à un endroit quelconque (corne antérieure, racine, plexus et nerf périphérique), périphérique, ou paresseux, paralysie.
Neurone moteur central : les dommages à la zone motrice du cortex cérébral ou du tractus pyramidal entraînent l'arrêt de la transmission de toutes les impulsions de mouvements volontaires de cette partie du cortex vers les cornes antérieures de la moelle épinière. Le résultat est une paralysie des muscles correspondants. Si le tractus pyramidal est interrompu brusquement, le réflexe d'étirement musculaire est supprimé. Cela signifie que la paralysie est initialement flasque. Le retour de ce réflexe peut prendre des jours ou des semaines.
Lorsque cela se produit, les fuseaux musculaires deviendront plus sensibles à l’étirement qu’auparavant. Cela est particulièrement évident au niveau des fléchisseurs des bras et des extenseurs des jambes. L'hypersensibilité des récepteurs d'étirement est causée par des lésions des voies extrapyramidales, qui se terminent dans les cellules de la corne antérieure et activent les motoneurones gamma qui innervent les fibres musculaires intrafusales. En raison de ce phénomène, l'impulsion à travers les anneaux de rétroaction qui régulent la longueur des muscles change de sorte que les fléchisseurs des bras et les extenseurs des jambes soient fixés dans l'état le plus court possible (position de longueur minimale). Le patient perd la capacité d’inhiber volontairement les muscles hyperactifs.
La paralysie spastique indique toujours une atteinte du système nerveux central, c'est-à-dire cerveau ou moelle épinière. Le résultat des dommages au tractus pyramidal est la perte des mouvements volontaires les plus subtils, mieux visibles au niveau des mains, des doigts et du visage.
Les principaux symptômes de la paralysie centrale sont : 1) une diminution de la force combinée à une perte des mouvements fins ; 2) augmentation spastique du tonus (hypertonie) ; 3) augmentation des réflexes proprioceptifs avec ou sans clonus ; 4) réduction ou perte des réflexes extéroceptifs (abdominaux, crémastériques, plantaires) ; 5) l'apparition de réflexes pathologiques (Babinsky, Rossolimo, etc.) ; 6) réflexes protecteurs ; 7) mouvements amicaux pathologiques ; 8) absence de réaction de dégénérescence.
Les symptômes varient en fonction de la localisation de la lésion dans le motoneurone central. Les lésions du gyrus précentral sont caractérisées par deux symptômes : des crises d'épilepsie focales (épilepsie jacksonienne) sous forme de crises cloniques et une parésie centrale (ou paralysie) du membre du côté opposé. La parésie de la jambe indique des lésions du tiers supérieur du gyrus, du bras dans son tiers médian, de la moitié du visage et de la langue dans son tiers inférieur. Il est important sur le plan diagnostique de déterminer où commencent les crises cloniques. Souvent, les convulsions, commençant dans un membre, se propagent ensuite vers d’autres parties de la même moitié du corps. Cette transition se produit dans l'ordre dans lequel les centres sont situés dans le gyrus précentral. Lésion sous-corticale (couronne radiée), hémiparésie controlatérale du bras ou de la jambe, selon la partie du gyrus précentral dont la lésion est la plus proche : si elle se trouve dans la moitié inférieure, alors le bras souffrira davantage, et dans la moitié supérieure , la jambe. Atteinte de la capsule interne : hémiplégie controlatérale. En raison de l'implication des fibres corticonucléaires, il existe une perturbation de l'innervation dans la zone des nerfs faciaux et hypoglosses controlatéraux. La plupart des noyaux moteurs crâniens reçoivent une innervation pyramidale des deux côtés, complètement ou partiellement. Des dommages rapides au tractus pyramidal provoquent une paralysie controlatérale, initialement flasque, car la lésion a un effet de choc sur les neurones périphériques. Cela devient spastique après quelques heures ou jours.
Les lésions du tronc cérébral (pédoncule cérébral, pont, moelle allongée) s'accompagnent de lésions des nerfs crâniens du côté de la lésion et d'une hémiplégie du côté opposé. Pédoncule cérébral : les lésions de cette zone entraînent une hémiplégie spastique ou une hémiparésie controlatérale, qui peuvent être associées à une lésion homolatérale (du côté de la lésion) du nerf oculomoteur (syndrome de Weber). Pontine cerebri : Si cette zone est affectée, une hémiplégie controlatérale et éventuellement bilatérale se développe. Souvent, toutes les fibres pyramidales ne sont pas affectées.
Les fibres descendant vers les noyaux des nerfs VII et XII étant situées plus dorsalement, ces nerfs peuvent être épargnés. Atteinte ipsilatérale possible de l'abducens ou du nerf trijumeau. Dommages aux pyramides de la moelle allongée : hémiparésie controlatérale. L'hémiplégie ne se développe pas, puisque seules les fibres pyramidales sont endommagées. Les voies extrapyramidales sont situées dorsalement dans la moelle oblongue et restent intactes. Lorsque la décussation pyramidale est endommagée, un syndrome rare d'hémiplégie croisée (ou alternée) se développe (bras droit et jambe gauche et vice versa).
Pour reconnaître les lésions cérébrales focales chez les patients dans un état comateux, le symptôme d’un pied en rotation vers l’extérieur est important. Du côté opposé à la lésion, le pied est tourné vers l'extérieur, de sorte qu'il ne repose pas sur le talon, mais sur la surface extérieure. Pour déterminer ce symptôme, vous pouvez utiliser la technique de rotation maximale vers l'extérieur des pieds - le symptôme de Bogolepov. Du côté sain, le pied revient immédiatement à sa position initiale, tandis que le pied du côté hémiparésie reste tourné vers l'extérieur.
Si le tractus pyramidal est endommagé sous le chiasma dans la région du tronc cérébral ou des segments cervicaux supérieurs de la moelle épinière, une hémiplégie survient avec atteinte des membres homolatéraux ou, en cas de lésion bilatérale, une tétraplégie. Les lésions de la moelle épinière thoracique (atteinte du tractus pyramidal latéral) provoquent une monoplégie spastique homolatérale de la jambe ; les lésions bilatérales entraînent une paraplégie spastique inférieure.
Neurone moteur périphérique : les lésions peuvent concerner les cornes antérieures, les racines antérieures, les nerfs périphériques. Aucune activité volontaire ou réflexe n'est détectée dans les muscles affectés. Les muscles sont non seulement paralysés, mais aussi hypotoniques ; l'aréflexie est observée en raison de l'interruption de l'arc monosynaptique du réflexe d'étirement. Après quelques semaines, une atrophie apparaît, ainsi qu'une réaction de dégénérescence des muscles paralysés. Cela indique que les cellules des cornes antérieures ont un effet trophique sur les fibres musculaires, qui constituent la base d'une fonction musculaire normale.
Il est important de déterminer exactement où se situe le processus pathologique - dans les cornes antérieures, les racines, les plexus ou les nerfs périphériques. Lorsque la corne antérieure est endommagée, les muscles innervés de ce segment en souffrent. Souvent, dans les muscles atrophiés, on observe des contractions rapides des fibres musculaires individuelles et de leurs faisceaux - contractions fibrillaires et fasciculaires, qui sont une conséquence de l'irritation par le processus pathologique des neurones qui ne sont pas encore morts. L’innervation musculaire étant polysegmentaire, une paralysie complète nécessite des lésions de plusieurs segments adjacents. L'implication de tous les muscles du membre est rarement observée, puisque les cellules de la corne antérieure, irriguant divers muscles, sont regroupées en colonnes situées à une certaine distance les unes des autres. Les cornes antérieures peuvent être impliquées dans le processus pathologique de la poliomyélite aiguë, de la sclérose latérale amyotrophique, de l'amyotrophie spinale progressive, de la syringomyélie, de l'hématomyélie, de la myélite et des troubles de l'apport sanguin à la moelle épinière. Lorsque les racines antérieures sont touchées, on observe presque le même tableau que lorsque les cornes antérieures sont touchées, car la paralysie y est également segmentaire. La paralysie radiculaire ne se développe que lorsque plusieurs racines adjacentes sont touchées.
Chaque racine motrice possède en même temps son propre muscle « indicateur », ce qui permet de diagnostiquer sa lésion par fasciculations dans ce muscle sur l'électromyogramme, surtout si la région cervicale ou lombaire est impliquée dans le processus. Étant donné que les dommages aux racines antérieures sont souvent causés par des processus pathologiques au niveau des membranes ou des vertèbres, qui impliquent simultanément les racines postérieures, les troubles du mouvement sont souvent associés à des troubles sensoriels et à des douleurs. Les lésions du plexus nerveux sont caractérisées par une paralysie périphérique d'un membre associée à des douleurs et à une anesthésie, ainsi que par des troubles autonomes de ce membre, car les troncs du plexus contiennent des fibres nerveuses motrices, sensorielles et autonomes. Des lésions partielles des plexus sont souvent observées. Lorsque le nerf périphérique mixte est endommagé, il se produit une paralysie périphérique des muscles innervés par ce nerf, associée à des troubles sensoriels provoqués par l'interruption des fibres afférentes. Les lésions d'un seul nerf peuvent généralement s'expliquer par des causes mécaniques (compression chronique, traumatisme). Selon que le nerf est complètement sensoriel, moteur ou mixte, des perturbations surviennent respectivement sensorielles, motrices ou autonomes. Un axone endommagé ne se régénère pas dans le système nerveux central, mais peut se régénérer dans les nerfs périphériques, ce qui est assuré par la préservation de la gaine nerveuse, qui peut guider l'axone en croissance. Même si le nerf est complètement sectionné, le fait de rapprocher ses extrémités avec une suture peut conduire à une régénération complète. Les lésions de nombreux nerfs périphériques entraînent des troubles sensoriels, moteurs et autonomes généralisés, le plus souvent bilatéraux, principalement dans les segments distaux des membres. Les patients se plaignent de paresthésies et de douleurs. Des troubles sensibles de type « chaussettes » ou « gants », des paralysies musculaires flasques avec atrophie et des lésions trophiques cutanées sont détectées. On note des polynévrites ou polyneuropathies, survenant pour de nombreuses raisons : intoxication (plomb, arsenic...), carence nutritionnelle (alcoolisme, cachexie, cancer des organes internes...), infectieuse (diphtérie, typhoïde...), métabolique ( diabète sucré, porphyrie, pellagre, urémie, etc.). Parfois, la cause ne peut être déterminée et cette affection est considérée comme une polyneuropathie idiopathique.
| |