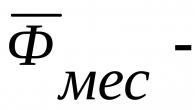Накопление жировых тканей в печени вызывает эту патологию и приводит к нарушению функции органа. Механизм прогрессирования заболевания таков, что первоначальная стадия характеризуется накоплением избыточного жира в самих гепатоцитах (клетках печени), а при избыточном содержании, прорывает клеточную мембрану и приводит к разрастанию соединительной ткани и жировой дистрофии печени.
Особенности таких патологий, а также возможный план лечения приведен в нашей статье.
Понятие и код заболевания по МКБ-10
Жировой гепатоз характеризуется разным характером возникновения и скоростью трансформации клеток. В зависимости от происхождения различают две формы гепатоза: алкогольный и неалкогольный.
Также классифицируют первичную и вторичную форму заболевания. В Международном классификаторе болезней он зарегистрирован под кодом К 76.0 - жировая дегенерация печени.
Причины
Факторы риска, приводящие к развитию такого заболевания, общие для всех характерных болезней печени. Под воздействием токсических веществ, чаще всего алкоголя, нарушается выводящая функция печени, а также погибают здоровые гепатоциты, которые замещаются соединительной (фиброзной) тканью.
На фото изображен жировой гепатоз печени
Отравлению печени способствуют и другие химические соединения, например, работа во вредных условиях или проживание в экологически неблагополучных районах.
На здоровье печени оказывает влияние образ жизни и пищевые привычки пациента, а также наследственные факторы. Чаще всего возникновению болезни способствуют сразу несколько причин, поэтому риск возникновения гепатоза необходимо рассматривать в следующих случаях.
По каким причинам может возникнуть заболевание:
- Наследственная предрасположенность.
- Нарушения обмена веществ при эндокринных заболеваниях.
- (обычно свыше десяти лет).
- Длительный прием некоторых медикаментозных средств (чаще всего противовоспалительных нестероидных препаратов).
- Заболевания вирусными гепатитами.
- Нарушения нормального и работы желчного пузыря.
- Нарушения обмена веществ, ожирение.
- Постоянное ограничение питания, строгие диеты и голодание.
Совокупность причин приводит к развития жирового гепатоза. В некоторых случаях причина может быть и невыясненной, поэтому от такого заболевания не застрахован никто.
Степени
В зависимости от количества пораженных клеток, различают четыре стадии заболевания, которые и определяют дальнейший прогноз для пациента.
Классификация гепатоза:
- Нулевая стадия. В отдельных группах клеток содержаться жировые включения.
- Первая степень характеризуется поражением от 10 до 335 гепатоцитов. Жировые капли становятся больше в размерах, образуя отдельные очаги поражения.
- Вторая степень определяет поражение клеток на уровне 33 – 66% от общего количества. Клеточное ожирение образуют различного рода соединения.
- Третья стадия. Жировые включения выходят за границы гепатоцитов, образуя жировые кисты. Поражение клеток достигает более 66%.
Адекватное лечение поможет устранить неприятные симптомы и полностью избавиться от болезни. На это уйдут годы, причем рекомендации врача необходимо соблюдать всю оставшуюся жизнь, но по сравнению с перспективой - циррозом и летальным исходом, это наиболее приемлемый вариант.
Симптомы
 По большей части проявления заболевания можно заметить только на запущенных стадиях.
По большей части проявления заболевания можно заметить только на запущенных стадиях.
До этого гепатоз никак себя не проявляет и обнаружить болезнь можно только при профилактическом осмотре, включающем УЗИ брюшной полости.
Объективные жалобы начинают появляться, когда замещенных клеток печени становится более 10% от общего количества. На такой стадии уже более половины органа перестает выполнять свои функции.
Обычно поступают следующие жалобы:
- Болезненность в правом боку.
- Увеличенные размеры печени, заметные при .
- Расстройства пищеварения: рвота, или запоры.
- Ухудшение состояния кожи и волос.
- Предрасположенность к простудным заболеваниям, плохой иммунитет и аллергические реакции.
- Нарушения репродуктивной функции, невозможность зачатия.
- У женщин отмечается отклонения менструального цикла, обильные или нерегулярные кровотечения.
- Ухудшения свертываемости крови.
Обычно тревожные симптомы не появляются одномоментно, а нарастают в течении времени. Сначала пациенты жалуются на болезненность и дискомфорт, затем проявляются симптомы интоксикации организма, ведь пораженный орган перестает выполнять свою функцию.
Видео-программа про признаки жирового гепатоза печени:
Острая форма болезни у беременных: клинические рекомендации
Гепатоз печени является одной из самых сложных патологий беременных. Симптоматику можно спутать с пищевым отравлением или инфекционным заболеванием. Правильная постановка диагноза затруднена и острой клинической картиной, ведь симптоматика разнообразна.
На что жалуются пациентки:
- Частая рвота, не приносящая облегчения.
- Боли в животе неясной локализации.
- Желтушность кожи и склер.
- Общее ухудшение состояния.
По статистике эта патология развивается между 30 и 38 неделями беременности.
Случаи острого жирового гепатоза встречаются примерно раз на 13500 – 14000 родов, поэтому своевременная диагностика чрезвычайно затруднена.
Обычно женщина попадает в стационар с подозрением на инфекцию или поздний токсикоз, который считается угрозой для не вынашивания. К сожалению, единственным возможным лечением будет как можно скорей проведенное родоразрешение с последующей медикаментозной терапией.
Ранее смертность от такой патологии составляла практически 100%, сейчас угроза меньше (около 25%), но все равно, такое осложнение беременности считается чрезвычайно опасным для жизни матери и ребенка, поэтому следует сразу принять все возможные меры.
Алкогольная форма
 Алкоголь - главный враг печени, ведь именно приводит к ее дисфункции.
Алкоголь - главный враг печени, ведь именно приводит к ее дисфункции.
Гепатоз, возникший по таким причинам быстро перерождается в , который является необратимым нарушением структуры и функций печени.
При таком развитии прогноз для пациента крайне негативный, ведь обычно выживаемость пациентов составляет около 40% в первые три года.
Жировой гепатоз поджелудочной железы: лечение
Назначить оптимальную терапию поможет специалист – гепатолог. На основании проведенных обследований и данных анализов, подбирается индивидуальный курс медикаментозных препаратов.
Дозировка и схема приема будет несколько отличаться, ведь такие средства должны обеспечить разгрузку пораженного органа, а также улучшение функций за счет специальных ферментов.
Лечение включает следующие пункты:
- Строгая диета. Соблюдение пищевых ограничений является обязательным условием успешного лечения. Рацион должен быть разнообразным, но максимально легким и питательным.
- Пожизненный отказ от алкоголя. Даже при развитии неалкогольного жирового гепатоза, отказ от вредных привычек, в том числе и курения, должен быть осознанным. Пациенты, ведущие малоподвижный образ жизни, входят в группу риска по развитию такого заболевания, поэтому необходимый план физической подготовки можно согласовать с врачом.
- Медикаментозная терапия. Подбор препаратов проводится в индивидуальном порядке, причем подобные средства придется принимать длительными курсами всю оставшуюся жизнь. По данным лабораторных анализов корректируется дозировка и тип препарата, но медикаментозная поддержка функций печени занимает важную роль в ее лечении от гепатоза.
- Методы народной медицины, включающие прием травяных отваров. Они оказывают желчегонное, очищающее и мочегонное воздействие, эффективны в комплексной терапии гепатоза.
Отдельное слово можно сказать о специальных препаратах – гепатопротекторах. Они способствуют нормализации функции печени даже при значительном поражении гепатоцитов.
Обычно такие препараты безопасны при длительном приеме, можно подобрать оптимальную дозировку для каждого пациента, а эффективность их позволит использовать даже в лечении цирроза.
Особую популярность и доверие пациентов вызвали препараты Эссенциале, Галстена, Фосфоглив, Глутаргин и Аргинин. Кроме того, часто используются препараты урсодезоксихолевой кислоты, например, Урсофальк, Гринтерол, Укрлив, Урсодеск и другие. Они используются при билиарных нарушениях желчевыводящих путей.
Чем опасна болезнь?
 Жировой гепатоз приводит к дисфункции печени, что смертельно опасно для пациента.
Жировой гепатоз приводит к дисфункции печени, что смертельно опасно для пациента.
Постепенная интоксикация организма негативно отражается на работе сердца, почек и даже легких, вызывая необратимые нарушения. Чаще всего гепатоз перерастает в , а ведь эта болезнь вовсе не подлежит лечению.
Кроме того, отмечаются следующие осложнения:
- (увеличение печени).
- Нарушения работы сердечно – сосудистой системы.
- Дисфункция сосудов брюшной полости.
- Общая интоксикация организма.
- Прогрессирующий .
Развитие цирроза при диагностированном гепатозе - вопрос времени. Перерождение клеток и разрастание соединительной ткани при гепатозе последней степени носит необратимый характер, поэтому приводит к появлению цирроза.
Скорость развития такого недуга отличается в каждом индивидуальном случае, но прогноз для пациента весьма неблагоприятный.
Диагностика
Определить болезнь на ранней стадии при помощи лабораторных анализов невозможно. К сожалению, увеличение нормальных показателей печеночных ферментов происходит уже при прогрессирующем гепатозе.
На нулевой и первой стадии болезнь диагностируется исключительно специальными методами исследований, например, или . Хорошей информативностью и безопасностью отличается , которая покажет все изменения тканей.
Как почистить печень с помощью средств народной медицины?
Эффективным методом лечения и профилактики гепатоза является чистка печени. Ее можно проводить самостоятельно, но необходима предварительная консультация врача. Если нет противопоказаний, а специалист одобрил выбранный метод, можно приступать в процедуре.
Варианты для самостоятельного применения:
- Профилактическая чистка начинается с предварительного очищения кишечника (голодание и клизмы, допускается только употребление воды), через два дня необходимо принять две таблетки аллохола и полежать на правом боку. Через час выпить 50 грамм теплого растительного масла (лучше всего подойдет оливковое или льняное), после этого 30 грамм лимонного сока. К правому боку приложить грелку и полежать минимум два часа.
- Чистка при помощи растительного масла также весьма эффективна. Для этого за три дня до проведения, необходимо полностью отказаться от еды животного происхождения, накануне сделать очистительную клизму. Перед началом чистки также стоит полностью исключить твердую пищу, заменив небольшим количеством натурального овощного сока. Каждый день в 19 часов (оптимальное время для выброса желчи), необходимо выпивать по 100 – 120 грамм теплого растительного масла. После этого стоит полежать, используя грелку на правый бок. Примерно через два часа начнется процесс освобождения кишечника. Можно повторять такую чистку два – три раза в год.
- Чистка гречневой кашей. Для этого необходимо сварить 50 грамм гречневой сечки на 200 грамм воды. Варить долго, примерно 20 – 35 минут, без соли, масла и других компонентов. Кашу съесть в один прием в теплом виде. После этого лечь на правый бок, подложив под него грелку. Спустя некоторое время сходить в туалет. Кал будет жидким, темного цвета, что свидетельствует об эффективности чистки. Повторять такую чистку можно не чаще одного раза в месяц.
При проведении подобных процедур, очень важно соблюдать рекомендации врача, а также не злоупотреблять данными методами. При ухудшении самочувствия, обязательно посоветуйтесь со врачом, чтобы избежать возможных осложнений.
Диета: примерное меню
 Откорректировать свой рацион с учетом печеночных патологий не так уж и трудно. Для этого следует учитывать необходимость дробного питания (порции должны быть рассчитаны на 4 – 5 разовый прием), технологию приготовления (варка, готовка на пару и запекание, редко - тушение).
Откорректировать свой рацион с учетом печеночных патологий не так уж и трудно. Для этого следует учитывать необходимость дробного питания (порции должны быть рассчитаны на 4 – 5 разовый прием), технологию приготовления (варка, готовка на пару и запекание, редко - тушение).
Количество соли необходимо уменьшить, а жирное - удрать из рациона.
В общем, состав питания остается полноценным, убираются только алкогольные напитки, «вредные» продукты и жирна пища. Приведенная информация поможет точно определить все границы дозволенного.
Разрешенные продукты питания:
- Нежирное мясо, мясопродукты.
- Нежирная рыба в тушенном и отварном виде.
- Молочные варенные сардельки.
- Овощные и молочные супы.
- Куриное яйцо (1 штука в день).
- Неострый сыр, ветчина.
- Каши на воде.
- Нежирные молочные продукты.
- Вареные или тушенные овощи (можно запекать).
- Овощные салаты.
- Омлет на пару.
- Свежие фрукты (кроме цитрусовых) и некислые ягоды.
- Компоты, кисели, отвары, некрепкий чай.
Следует учитывать, что дневная норма жиров сокращается до 70 грамм. С осторожностью употребляется сметана, ряженка, жирный творог. Также стоит ограничить потребление крепкого чая, кофе, минеральной газированной воды.
Бобовые следует употреблять в очень ограниченных количествах. При возникновении проблем с пищеварением, этот продукт полностью убирается из рациона.
Запрещенные продукты:
- Любые виды алкоголя.
- Сладкая газированная вода.
- Покупные закуски (чипсы, орешки и сухарики).
- Острые, жирные и слишком пряные блюда.
- Концентрированные мясные бульоны.
- Соленья и копчености.
- Лук и чеснок в свежем виде.
- Свежие редис и редьку.
Важное требование диеты - дробное питание. Следует разделить рацион на несколько небольших порций и садиться за стол по четыре – пять раз за день. Соблюдать диету нужно будет пожизненно, за то и улучшения самочувствия не заставят себя ждать.
Можно ли вылечить патологию полностью?
Диагностированный на ранних стадиях гепатоз успешно поддается медикаментозной корректировке. Специальные препараты и кардинальное изменение образа жизни и пищевых привычек помогут избежать осложнений.
На последней стадии или при недостаточном лечении, гепатоз быстро прогрессирует и приводит к тяжелым осложнениям и . В этом случае избавится от заболевания не получиться, препараты только устраняют сопутствующие проявления и дискомфорт.
Профилактика
Лучшим способом избежать развития этого заболевания будет следование правил здорового образа жизни. Строгая диета, исключение алкоголя, вредной и тяжелой для переваривания пищи, а также дробное питание - все эти мероприятия должны стать постоянными.
Очень важно вовремя проходить обследования, лечить острую фазу заболеваний, не допуская перехода в хроническую форму. Кроме того, если есть сопуствующие проблемы, например, с лишним весом, следует хорошо поработать над собой, чтобы уменьшить риски возникновения такой патологии.
Жировой гепатоз - серьезное заболевание печени, приводящее к необратимым последствиям в органе.
Под воздействие внешних и внутренних неблагоприятных факторов, клетки печени накапливают избыточный жир, который затем заполняет собой все пространство в пораженном органе. Такая патология часто приводит к , что является необратимым заболеванием и смертельной угрозой для пациента.
Вопрос о том, что такое дистрофия печени, интересует многих пациентов, которые столкнулись с подобным диагнозом. Как объясняют медики, это коматозное состояние, которое возникло вследствие глубокого угнетения функциональности печени. Дистрофию печени (ДП) провоцируют различные заболевания с хроническим течением, при которых повреждается желчеобразующая железа.
Печень – это уникальный орган, который играет важную роль в метаболизме липидов. Триглицериды из пищи попадают в кишечник, где их расщепляют ферменты, затем они проникают в кровяное русло. Вместе с кровью жиры поступают в печень, где они преобразуются в различные вещества, необходимые для нормальной работы организма.
При чрезмерном скоплении липидов возникает жировая дистрофия, при которой концентрация жиров в органе увеличивается в 10 раз. Содержание триглицеридов может достигать более 50% от всего объёма железы, а в норме этот показатель не превышает 5%.
Болезнь медленно прогрессирует и не проявляется характерными симптомами. Важно вовремя выявить признаки патологии и обратиться к врачу, который проведёт диагностику, выявит причину и установит диагноз. При отсутствии своевременного лечения повышается вероятность опасных осложнений вплоть до летального исхода.
Причины заболевания
В большинстве случаев ДП возникает из-за того, что снижается реакция гепатоцитов (клетки печени) на воздействие инсулина. Инсулин – это гормон, который транспортирует глюкозу к клеткам организма. Из-за того, что гепатоциты не реагируют на действие инсулина, проявляется недостаток глюкозы в печени. Глюкоза очень важна для нормальной работы печёночных клеток, поэтому при дефиците вещества они начинают погибать. Поражённые клетки со временем замещаются жировой тканью. Как следствие, проявляются расстройства функциональности печени.

ДП возникает вследствие неправильного питания, вредных привычек, пассивного образа жизни и т.д.
Гепатоциты становятся невосприимчивыми к воздействию инсулина вследствие генетических патологий или нарушения обменных процессов. Отсутствие нормальной реакции печёночных клеток может проявляться вследствие иммунной агрессии по отношению к инсулину.
Остальные причины ДП:
- Наличие вредных привычек (алкоголь, курение).
- Чрезмерное употребление жирных продуктов.
- Пассивный образ жизни.
Все эти факторы негативно влияют на состояние печени, провоцируя необратимые изменения.
Симптомы
Симптомы дистрофии печени чаще всего слабо выражены, и больной может просто не обратить на них внимание. Как правило, пациенты не жалуются на какие-либо тревожащие явления. Патологический процесс развивается медленно, а клиническая картина не явная.

По мере развития ДП возникает тупая боль справа под рёбрами, тошнота, гепатомегалия и т.д.
Однако со временем проявляются следующие признаки:
- тупая боль справа под рёбрами;
- гепатомегалия;
- тошнота;
- извержение рвотных масс;
- расстройства стула.
В редких случаях дистрофические изменения железы сопровождаются сильной болью в животе, резким снижением веса, зудом, окрашиванием кожи и слизистых оболочек в желтый оттенок.
Обычно симптомы ДП разделяют по типу патологии. При токсической дистрофии печени с распространённым некрозом (отмирание тканей) паренхимы органа наблюдается усиленный рост гепатоцитов, которые находятся рядом с воротной веной лимфоузлов и селезёнки. Проявляется ДП множественными кровотечениями в кожных покровах, внутренних и серозных оболочках. Кроме того, наблюдаются некротические и дистрофические изменения в тканях, которые затрагивают сердечную мышцу и поджелудочную железу.
Токсическая ДП с хроническим течением со временем прогрессирует в крупноузловой цирроз (тот, который развивается вследствие распространённого некроза паренхимы органа). При отсутствии лечения повышается вероятность смерти пациента вследствие или гепаторенального синдрома (тяжёлая функциональная острая почечная недостаточность).
Липодистрофия печени
Жировая дистрофия печени (жировой гепатоз) возникает вследствие замещения гепатоцитов жировыми клетками. При гепатозе скапливаются жировые отложения, которые выглядят как капли на печени.
Причиной жировой дистрофии являются патологии желчного пузыря, его проток или кишечного тракта. ЖДП (жировая дистрофия печени) может спровоцировать следующие заболевания:
- Интенсивное ожирение.
- Сахарный диабет 2 типа мальабсорбционный и мальдигестивный синдром.
- Чрезмерное употребление спиртных напитков.
- Приём кортикостероидов, тетрациклинов, эстрогенов, НПВС.
Липодистрофия часто возникает на фоне гепатитов с хроническим течением (особенно при гепатите типа С).
Макропрепарат характерный для ЖДП: гепатомегалия, поверхность печени гладкая, консистенция плотная или дряблая, передний край органа округлый, глинистый, жёлтого или жёлто-коричневого оттенка.
Токсическая ДП
Токсическая дистрофия печени (ТДП) проявляется обширными быстро развивающимися некротическими процессами, которые затрагивают структуру печени. Обычно патология имеет острое течение, но иногда переходит в хроническую форму, провоцируя дисфункцию печени.

При ТДП развиваются некротические процессы
Массивные некрозы развиваются под воздействием токсинов, которые содержатся в продуктах питания, например, в грибах. Подобные отравления возникают под воздействием внешних факторов. Токсическая дистрофия печени может возникнуть вследствие эндотоксикоза. К подобным состояниям относят токсикозы у беременных, гипертиреоз (избыток гормонов щитовидки). Нередко ТДП возникает на фоне гепатита, тогда дистрофия является симптомом его молниеносной формы.
Токсическая дистрофия печени сопровождается гепатомегалией, дряблостью или плотностью тканей печени, орган окрашивается в жёлтый оттенок. При отсутствии лечения размер железы уменьшается, капсульная оболочка покрывается морщинами. Орган приобретает серый цвет и внешне напоминает глинистую массу. На протяжении 3-х недель железа продолжает уменьшаться, её цвет меняется на красноватый. Со временем начинает оголяться ретикулярная строма печени, в которой просматриваются расширенные, переполненные кровью капилляры. Печёночные клетки сохраняются только на отдельных участках долек. Так проявляется красная дистрофия.
ТДП с хроническим течением – это редкое явление, при котором повышается вероятность гибели пациента из-за быстро прогрессирующей дисфункции печени.
Острая печёночная дистрофия
Острая дистрофия печени (ОДП) чаще всего является осложнением гепатита А, который протекает в неблагоприятной форме. Отдельно патология развивается достаточно редко.
Заболевание мало исследовано, поэтому медики не могут с точностью ответить, как оно развивается. Также не понятно, существует ли связь с силой вируса или на патологический прогресс влияют какие-то другие факторы.

ОДП чаще всего является осложнением болезни Боткина
Отягченный паренхиматозный гепатит провоцируют следующие заболевания: бруцеллез, клещевая возвратная лихорадка, сифилис. Кроме того, повышается вероятность осложнений заболевания при беременности или после аборта. Эти факторы пагубно влияют на клетки печени, провоцируя тяжёлую дистрофию.
Симптомы ОДП на ранней стадии напоминают признаки гепатита А, поэтому существует риск значительного ухудшения состояния пациента. Патологический процесс поражает нервную систему, как следствие, нарушается мозговая деятельность. Заболевание проявляется бредом, беспокойством, судорогами, извержением рвотных масс. В таком случае больного нужно срочно госпитализировать в психиатрическое отделение.
Также возможна и обратная реакция нервной системы: безразличие ко всему происходящему, депрессия, понижение жизненного тонуса, тяга ко сну. Симптомы продолжают нарастать, пациент теряет сознание, развивается печёночная кома.
Алкогольная дистрофия
Эта разновидность дистрофии возникает из-за чрезмерного употребления спиртных напитков на протяжении 10–12 лет. Этиловый спирт проникает в организм и отравляет гепатоциты.

АДП проявляется на фоне чрезмерного и длительного употребления спиртных напитков
Алкогольная дистрофия печени (АДП) может возникать на фоне гепатоза, цирроза, алкогольного гепатита. Чаще всего именно гепатоз становится причиной дистрофии железы вследствие неумеренного употребления спиртных напитков. Если пациент откажется от горячительных напитков на ранней стадии гепатоза, то состояние печени улучшается через 2–4 недели. В большинстве случаев АДП не проявляется выраженными симптомами.
Признаки АДП:
- Увеличение околоушных слюнных желез.
- Сгибательная контрактура пальцев рук.
- Покраснение ладоней, а иногда стоп.
Легче всего выявить заболевание с помощью лабораторных исследований и биопсии.
Чтобы восстановить функциональность печени, пациент должен отказаться от спиртных напитков. Кроме того, врач назначает кортикостероидные препараты, эссенциальные фосфолипиды. На последней стадии АДП назначают пересадку органа.
Диффузная дистрофия
Диффузно дистрофические изменения паренхимы печени – это весьма опасное состояние. Оно возникает в результате того, что гепатоциты не в состоянии нейтрализовать токсины, которые поступают в организм. Печёночные клетки не могут справиться с масштабным отравлением, как следствие, паренхиматозная ткань начинает отмирать, а на повреждённых участках разрастается фиброзная соединительная ткань. Диффузные изменения становятся всё более выраженными, а это грозит печёночной недостаточностью. Так проявляется диффузная ДП.

При диффузной трансформации паренхима печени отмирает
Дегенеративно дистрофические изменения печени чаще всего провоцирует аналогичный процесс в поджелудочной железе. Это обусловлено тем, что эти органы тесно связаны между собой.
Очаговая дистрофия
Очаговую дистрофию печени (ОДП) тяжело выявить с помощью лабораторных исследований. Это достаточно сложно даже несмотря на то, что присутствуют функциональные расстройства железы. Симптомы заболевания зависят от причин, которые его спровоцировали.

При очаговой трансформации поражаются отдельные участки печени
Очаговая ДП, которая возникла в результате неумеренного потребления спиртных напитков, проявляется одышкой, снижением аппетита, иногда возникает боль справа под рёбрами. Эти признаки становятся более выраженными, когда больной двигается.
Наиболее эффективные методы выявления патологии – это магнитно-резонансная и компьютерная томография.
Зернистая дистрофия
Это наиболее распространённый вид белковой ДП. Для зернистой дистрофии печени (ЗДП) характерно нарушение коллоидных свойств цитоплазмы клетки, в которой появляется зерноподобный белок.

При ЗДП орган становится дряблым, нарушается его кровоснабжение
ЗДП провоцируют следующие факторы:
- Неполноценное кормление новорожденного.
- Интоксикации.
- Инфекционные заболевания.
- Нарушение кровообращения и лимфообращения.
- Причины, которые провоцируют кислородное голодание тканей.
Со временем при ЗДП изменяется обмен белка в клетках, цитоплазма становится мутной, набухает. Вследствие повреждения печеночной ткани желчеобразующая железа становится дряблой, нарушается её кровоснабжение.
Важно отличить признаки ЗДП от естественных процессов синтеза протеинов в клетках, при которых в белке проявляется зернистость.
Эта патология является обратимой, однако она имеет тяжёлое течение. Поэтому существует вероятность перерождения ЗДП во внутриклеточный гиалиноз, водяночную дистрофию или некроз.
Белковая ДП
Белковая дистрофия печени (БДП) развивается вследствие расстройств метаболизма белков и возникает на фоне амилоидоза, гиалиновой или зернистой дистрофии.

БДП проявляется вследствие нарушения обмена протеинов
При амилоидозе в тканях образовывается и откладывается амилоид (белково-полисахаридный комплекс).
Гиалиноз – это разновидность БДП, которым осложняется атеросклероз. Как правило, заболевание проявляется местно, например, в сосудистой стенке при формировании сгустка крови (тромб). Для патологии характерно образование полупрозрачных белковых структур, которые напоминают хрящ.
При БДП печень приобретает зернистую структуру, так как в протоплазме клеток возникают каплевидные и зерновидные образования. Они объединяются и заполняют внутриклеточное пространство. Белковые структуры уплотняются, нарушается работа клеток железы, как следствие, ткани печени отмирают.
Гидропическая дистрофия печени (ГДП, вакуаольная дистрофия) сопровождается появление вакуолей (полость в клеточной цитоплазме), которые заполнены цитоплазматической жидкостью. При патологии увеличиваются клетки паренхимы органа, что сопровождается сморщиванием или вакуолизацией ядра.

При ГДП в печени образуются вакуоли, заполненные цитоплазматической жидкостью
По мере развития заболевания печень переполняется жидкостью, а её ультраструктуры подвергаются разложению. Поражённые клетки выглядят как ёмкости, заполненные водой и представляют собой сплошную полость с ядром в виде пузыря. Так проявляется ГДП.
Выявить изменения можно только с помощью микроскопа, так как внешне печень не меняется.
Прогноз при вакуольной дистрофии неблагоприятный, так как проявляются интенсивные расстройства функциональности железы. При отсутствии лечения заболевание заканчивается фокальным или тотальным отмиранием клеток.
Жёлтая дистрофия печени
ЖДП нередко является осложнением беременности. Патология возникает вследствие острого отравления организма на фоне инфекционных заболеваний. Желтуху у будущей мамы может спровоцировать ДП, воспаление желчного пузыря, конкременты в печени. Кроме того, заболевание может возникать самостоятельно вследствие аутоинтоксикации организма (токсикоз).

ЖДП часто проявляется во время вынашивания плода
ЖДП – это тяжёлая степень токсикоза у будущих мам. Патология возникает вследствие тяжёлого отравления метаболитами. Заболевание проявляется окрашиванием кожи и слизистых оболочек в жёлтый цвет, обильной рвотой, помутнением сознания, бредом и повышенной возбудимостью. Кроме того, существует вероятность геморрагической сыпи (кровоизлияния под кожей), объём мочи уменьшается, в ней присутствует цирозин и лецитин, уменьшается печёночная тупость. При отсутствии лечения пациент погибает через несколько дней.
Диагностика заболевания
Диагностика ДП является затруднительной, так как традиционные лабораторные исследования оказываются неэффективными, несмотря на расстройства функциональности железы.

КТ и МРТ – это основные методы выявления дистрофии печени
Заболевание, как правило, протекает бессимптомно, единственный признак патологии – это гепатомегалия. Эхогенность печени при УЗИ остаётся в пределах нормы, а иногда даже повышается, поэтому отличить ДП от цирроза или фиброза достаточно тяжело. Ультразвуковое исследование позволяет выявить зоны с повышенной эхогенностью. Участки с низкой эхогенностью можно определить с помощью КТ. Компьютерная и магнитно-резонансная томография – это наиболее информативные методы распознавания ДП. С их помощью можно определить очаговый гепатоз печени.
Для выявления патологии проводят биопсию. При патоморфологическом исследовании тканей врач определит избыточное скопление жиров.
Методы лечения
Многие пациенты задаются вопросом о том, как лечить ДП. Лечение заключается в соблюдении следующих правил:
- Диета.
- Лечение сопутствующих заболеваний.
- Восстановление структуры печени.
- Закрепление результатов.

Комплексная терапия заключается в соблюдении диеты и приёме препаратов, которые назначил врач
Если патологию спровоцировал сахарный диабет, то следует обратиться к эндокринологу, при болезнях пищеварительного тракта обращайтесь к гастроэнтерологу или терапевту, при алкоголизме – к наркологу.
Как правило, врачи назначают следующие лекарства:
- гепатопротекторы,
- синтетические антиоксиданты,
- статины.
Гепатопротекторы стабилизируют мембраны клеток, восстанавливают их целостность. Они улучшают обмен билирубина, жирных кислот, протеинов. Для этой цели применяют Карсил, ЛИВ-52, Хофитол, Эссенциале и т.д.
Желчегонные средства улучшают выделение желчи, нормализуют её состав, уменьшают застойные явления. При ДП назначают Аллохол, Холосас.
Статины корректируют липидный профиль крови. С их помощью уменьшается проникновение жиров в кровоток, а из организма выводится лишний холестерин.
Если при ДП наблюдается печёночная энцефалопатия, то пациента срочно госпитализируют. Больному вводят препараты парентеральным методом, ограничивают количество протеинов. Кроме того, назначают препараты, которые корректируют кислотно-основное состояние. Нередко при ДП проявляется ацидоз, для его предупреждения вводят бикарбонат натрия. Антибактериальные средства подавляют микрофлору кишечника.
При функциональных расстройствах печени назначают экстракорпоральную энтеросорбцию. Чтобы поддержать обмен веществ, применяют глюкокортикоиды.
Для уменьшения нагрузки на печень и ускорения выздоровления необходимо пересмотреть меню. В рацион должны входить продукты, содержащие витамины, клетчатку, пектины, углеводы. Суточная норма жиров – 70 г. Важно исключить продукты, которые содержат холестерин, и ограничить употребление соли.
При лечении ДП запрещено пить кофе, чай, газировку и алкоголь.
Пациентам разрешено есть супы с овощами, крупами или на основе обезжиренного молока. Рекомендуется употреблять свежие, отварные, запечённые или приготовленные на пару овощи. Изредка можно полакомиться нежирной ветчиной, твёрдым сыром (не острым), омлетом из белков или варенными яйцами (не более 1 яйца в день). Также можно включить в рацион гречку, овсянку, манку и рис. Кроме того, не запрещены кисломолочные продукты с низким процентом жирности.
Профилактические меры и прогноз при ДП
Чтобы предотвратить заболевание, следует избегать факторов, которые его провоцируют. Важно отказаться от вредных привычек: алкоголь, курение, чрезмерное употребление пищи (особенно жирной), пассивный образ жизни.

Для профилактики ДП рекомендуется вести здоровый образ жизни
Чтобы поддерживать высокий жизненный тонус и не допустить развития патологических процессов, следует правильно питаться, ограничить употребление горячих, жареных блюд, копчёных, консервированных изделий. Кроме того, пациенту следует постоянно контролировать вес и поддерживать его в пределах нормы.
Чтобы печень нормально функционировала, следует ежедневно заниматься спортом: спортивная ходьба, бег трусцой, плаванье и т.д.
Если ДП не сопровождается другими заболеваниями, то прогноз благоприятный. При дистрофии с ярко выраженными осложнениями снижается иммунитет, организм становится уязвимым к инфекционным заболеваниям. Болезнетворные микробы попадают в организм, как следствие, пациент хуже переносит наркоз, хирургические процедуры и дольше восстанавливается после них.
Если пациент ведёт неправильный образ жизни и не занимается лечением, то патология прогрессирует. Тогда повышается вероятность мелкоузлового цирроза, неалкогольного стеатогепатита.
Если во время лечения ДП пациент отказался от алкоголя, соблюдает диету и рекомендации врача, то скорее всего, у него получится сохранить работоспособность и улучшить общее состояние.
Исходя из всего вышеизложенного, дистрофия печени – это опасное заболевание с хроническим течением, которое возникает в результате глубокого угнетения функциональности железы. Чтобы не допустить опасные осложнения, необходимо внимательно относиться к своему здоровью и при возникновении подозрительных симптомов обращаться к гепатологу или гастроэнетрологу. При необходимости врач назначит УЗИ, МРТ или КТ, а также биопсию. Пациент должен строго соблюдать рекомендации медиков и вести здоровый образ жизни.
Видео по теме
![]()
ТЕСТ: В каком состоянии ваша печень?
Пройдите этот тест и узнайте есть ли у вас проблемы с печенью.
Нормальная жизнедеятельность без жиров невозможна. После поступления с пищей, расщепления в кишечнике жирные кислоты всасываются в кровь через стенку желудочно-кишечного тракта и попадают в печень для дальнейшей переработки.
Результатом физиологической перестройки является образование холестерина, фосфолипидов, необходимых для построения клеточных мембран, образования гормонов, участия в биохимических реакциях.
Описывая, что такое жировая дистрофия печени симптомы и лечение, которой имеют специфичность, заметим нарушения процесса естественной утилизации липидов гепатоцитами с высоким накоплением жиров (свыше 50%). Цитоплазма, вакуоли и некоторые другие внутриклеточные органеллы насыщаются жирами, поэтому не могут выполнять функции. Физиологически концентрация жирных кислот внутри печеночных клеток не превышает 5%. При жировой дистрофии в зависимости от степени данный уровень превышен. Состояние необратимо, так как отсутствие преобразования липидов в энергию или депонирование излишков в подкожной жировой клетчатке приводит к гибели и перерождению печеночной паренхимы. Морфологически при этой нозологии внутри лизосом появляются небольшие скопления (мелкокапельная форма) или крупные отложения (большекапельная разновидность).
Причины и провоцирующие факторы жировой дистрофии
Этиологические и патогенетические механизмы заболевания не установлены, поэтому полностью вылечить не удается. Ученые выделили провоцирующие факторы, приводящие к липидному перерождению:
- Злоупотребление алкоголем у мужчин нарушает процессы жирового внутриклеточного метаболизма. Блокирование биохимических реакций приводит к затруднению физиологической утилизации соединений, а излишки холестерина накапливаются в лизосомах;
- При сахарном диабете также нарушаются механизмы биохимической трансформации липидов. Причина состояния отсутствие глюкозы, необходимой для метаболических реакций;
- Ожирение приводит к избыткам отложений в липидном депо подкожной жировой клетчатке. Чрезмерное накопление приводит к отсутствию путей выделения, поэтому возникает внутриклеточная инфильтрация;
- Метаболические болезни (белковая недостаточность) нарушают транспортные процессы между печенью и другими тканями;
- Отравление гепатотоксичными ядами, лекарствами.
Описанные провоцирующие механизмы являются результатом практических наблюдений, но научными исследованиями патогенетические звенья нозологии не доказаны.
Необходимость раннего лечения обусловлена развитием цирроза, когда дегенерация приводит к разрастанию грубых цирротических рубцов. Чем больше деструкция, тем выше степень печеночной недостаточности.
Жировая дистрофия печени
Лечение народными средствами
Обычно слово «ожирение» мы связываем с избыточным весом тела, который виден всем. Что касается диагноза «Жировая дистрофия печени», заболевание не связано с лишними килограммами и постороннему глазу не видно.
Запланированный или случайный визит к доктору позволяет распознать этот недуг. Предлагаемая вам сегодняшняя статья, уважаемые читатели и гости медицинского блога «», посвящена профилактике ожирения печени и недопущению серьезных осложнений.
Механизм развития жировой дистрофии печени
● У этого весьма распространенного в настоящее время недуга несколько названий – , стеатоз, жировая дистрофия печени… Название разные, а результат один – в силу различных причин и под воздействием раздражителей клетки печени перерождаются в жировую ткань.
В основе механизма развития патологии лежит так называемый феномен инсулин-резистенции, когда в организме чувствительность тканей к инсулину заметно снижается.
● Мы с вами знаем, что инсулин, являясь основным фактором для образования энергии, способствует расщеплению глюкозы в печени. В данном случае мы наблюдаем совсем другую картину.
Глюкоза, вместо того, чтобы расщепляться, накапливается в крови, способствуя развитию жирового процесса, на фоне которого клетки печени, страдая, начинают разрушаться. Последствия такой патологии весьма опасны.
● Поскольку роль печени – химическая лаборатория организма – она перестает бороться с опасными токсинами, вырабатывать желчь, способствуя тем самым нарушению процесса пищеварения и загрязнению крови токсинами.
Если срочно не приступать к лечению жировой дистрофии печени, возникают осложнения в виде или .
Причины возникновения гепатоза печени
● У печени немало врагов, приводящих к ее ожирению. К ним относятся: , переедание, нерациональное применение химических лекарственных препаратов.
В последнем случае наиболее опасными считаются нестероидные противовоспалительные препараты и антибиотики. Возьмем такой пример. Весь год у пациента болела поясница.
Вместо того, чтобы обратиться к специалисту, он упорно глотает диклофенак или вольтарен (те самые противовоспалительные нестероидные средства).
Через некоторое время он жалуется врачу на тяжесть в правом подреберье, как будто привязан кирпич. Ответ достаточно прост – патологический процесс перерождения здоровых печеночных клеток в жировые идет полным ходом.
● В группу риска заболеть жировой дистрофией печени попадают и те люди, которые всю свою трудовую жизнь работали на вредных химических предприятиях, постоянно контактируя с такими отравляющими веществами, как фосфор, свинец, мышьяк и прочее.
Может грозить опасность , а также любителям недозволенных диет с потерей веса в неделю более 500 грамм. Для ожирения печени полнота не является абсолютным показателем, потому что среди больных много стройных; однако будет лучше, если вы будете содержать свой вес в норме.
Симптомы жировой дистрофии печени
● Жировая дистрофия печени не ограничивается единственным признаком – тяжестью в правом подреберье. Однако следует отметить, что жировой гепатоз печени начинается практически без всяких симптомов.
Разве что, иногда подташнивает, с кем не случается?! Является ли это поводом для серьезных опасений? Так может продолжаться от нескольких месяцев до ряда лет.
Вот когда помимо тяжести в правом подреберье, вы чувствуете быструю утомляемость, разбитость, отсутствие сил выполнять обычную домашнюю работу,- хватит откладывать посещение поликлиники – немедленно к врачу!
● При первичном обследовании такого пациента врач отмечает незначительное увеличение печени: она может выступать из-под реберной дуги на 2-3 см.
Биохимический анализ крови указывает на повышенное содержание печеночных ферментов (АлАт, АсАт), а также уровня холестерина. Картина УЗИ показывает диффузное изменение паренхимы печени, а биопсия – наличие определенной стадии жировой дистрофии печени.
Основные лечебно-профилактические мероприятия при гепатозе
● Не допустить усугубление процесса развития патологических изменений в клеточной структуре печени вам поможет правильный образ жизни – отказ от алкоголя, , обжорства, длительного лежания перед экраном телевизора.
Прежде всего, обращайте пристальное внимание на то, что вы пьете и едите. Начинайте бить тревогу, если каждый день на вашем столе появляются спиртные напитки, крепкий кофе, всевозможные пирожные и булочки, маринады, колбасы, сосиски, бульоны наваристые, блюда с обилием острых приправ из жареного жирного мяса.
● Придерживайтесь современного средиземноморского рациона питания. Любите мясо – выбирайте только белое (индейка, курица и кролик), из рыбы – ешьте больше нежирную морскую.
Ваше спасение – оливковое масло, злаки, овощи и фрукты. Овощи лучше есть в тушеном виде, а не в жареном и сыром. Вам будут полезны обезжиренный творог, кисломолочные продукты, овощные супы, сливочное масло, простокваша. Питайтесь часто, дробно – до 5-6 раз в день небольшими, не пугающими порциями.
● Перед вами стоит задача – снижать постепенно вес, чтобы облегчить функцию печени. Для этого вы должны помимо прочего использовать физические нагрузки, но не интенсивного характера, а продолжительного – бег трусцой, ходьба, плавание, полезные работы в огороде и саду на даче или приусадебном участке.
Консервативное лечение жировой дистрофии печени
● Прежде чем приступить к изложению этой главы, большая просьба ко всем пациентам не заниматься самолечением – только врач может назначить правильный курс лечения. А сегодняшняя статья пусть будет для вас лишь информацией к размышлению о болезни.
● Лечащий врач для прекращения всасывания глюкозы из желудочно-кишечного тракта и увеличения чувствительности жировых и мышечных тканей к инсулину, как правило, назначает длительное время сиофор – по 0,5 – 1,0 г дважды в сутки.
Если у вас отмечается повышенное содержание холестерина в крови, вам понадобится группа статинов: аторис – по десять мг один раз в сутки от шести месяцев до года.
● Особое место в лечении жировой дистрофии печени занимают печеночные гепатопротекторы, способствующие облегчению оттока желчи, нормализации обменных процессов в печени. Лечатся ими не менее трех месяцев, а то и больше, все зависит от показателей биохимического исследования крови:
— гептрал – дважды день принимать по одной или две таблетки;
— легалон – 2 р в сутки по 140 мг;
— эссенциале форте – трижды в день по две капсулы;
— урсофальк – на ночь по три или четыре капсулы.
● В иных случаях врач может вам назначить препараты-ферменты, помогающие поджелудочной железе справиться с пищеварением: панзинорм, креон 10000, мезим-форте , а также желчегонные средства: хофитол, одестон, аллохол, кукурузные рыльца .
Очищение печени — профилактика гепатоза
● Если жировая дистрофия печени отягощена , необходимо устранить застой желчи при помощи процедуры «слепой тюбаж», которая может проводиться только при отсутствии . Как очищать печень по причине алкогольной зависимости узнаете на этой .
Чтобы провести лечебную процедуру, вам понадобятся электрическая грелка и один литр минеральной воды «Ессентуки №17» с выпущенным газом и добавлением в нее столовой ложки оливкового масла.
● Примите две таблетки но-шпы, в течение получаса выпейте всю минералку и лягте правым боком на теплую грелку, отдыхайте так 1,5-2 часа. «Слепой тюбаж» не должен причинять вам дискомфорта. Вы должны проводить его один или два раза в неделю в течение тридцати дней.
Если вам по каким-либо причинам не удалось провести процедуру, ограничивайтесь приемом оливкового масла трижды в день перед приемом пищи за двадцать минут по столовой ложке.
Рецепты народной медицины лечения дистрофии печени
● В природе много лекарственных средств для лечения жировой дистрофии печени, только нужно умело их использовать. К примеру, листья и сок благоприятно воздействуют на больные клетки печени, и клевер успешно выводят из нее отравляющие вещества (токсины); кукурузные рыльца, , – лучшие желчегонные средства.
● Народная медицина рекомендует больным с ожирением печени каждый день принимать по 20 мл свежего лимонного сока, разбавленного пополам с кипяченой водой; кушать салаты из овощей с добавлением листьев одуванчика лекарственного, пить отвар шиповника по 1-2 стакана ежедневно, съедать по 3-5 ядрышек из косточек абрикоса, содержащих витамин B-17, или принимать следующие целебные составы:
— смешайте по одному стакану , собранной в мае месяце и свежего , добавьте по 50 г плодов и шиповника (без косточек), измельченных в кофемолке, а также ; все перемешать и принимать дважды в день по пол чайной ложки за полчаса до трапезы, пока не закончится весь состав;
— сбор состоит из четырех частей цветков , трех частей , взятых по две части травы бессмертника и ; все измельчить и перемешать. Настаиваем до утра в термосе две столовые ложки смеси в пол-литра кипятка. Принимать по полстакана три или четыре раза в сутки после трапезы в течение одного или полутора месяцев. Лечение повторять 2-3 раза в году.
Вам известен народный целитель академик Базылкан Дюсупов? Подробности о том, как он лечит проблемы с печенью, читайте на этом сайте .
О лечении холангита — воспалении желчных протоков — можно почитать .
Будьте здоровы, храни вас Бог!!!
Жировым гепатозом или ожирением печени, жировой дистрофией, называют обратимый хронический процесс печеночной дистрофии, который возникает в результате избыточного скопления в клетках печени липидов (жиров).
В настоящее время идет стремительный рост этого заболевания вследствие систематических нарушений в питании, а также неправильного образа жизни человека. Остановить развитие болезни возможно при выявлении факторов, влияющих на возникновение жирового гепатоза. Изменения в лучшую сторону наблюдаются спустя месяц при оказанном своевременно лечении
Жировой гепатоз: что это такое?
Жировой гепатоз — это хроническое заболевание, при котором происходит перерождение функциональных клеток печени (гепатоцитов) в жировую ткань.
При жировом гепатозе клетки печени (гепатоциты) теряют свои функции, постепенно накапливая в себе простые жиры и перерождаются в жировую ткань. При стеатозе или жировой инфильтрации масса жира превышает 5%, небольшие его скопления разрознены, так выглядит диффузный жировой гепатоз печени. При его содержании более 10% от общего веса печени уже более половины гепатоцитов содержат жир.
Узнать жировой гепатоз вначале практически не бывает возможным. К сожалению, особо ярко симптомы выражаются на последней стадии, когда заболевание уже прогрессирует. У больного появляются:
- ощущение тяжести в области печени;
- высыпания на коже и тусклый ее цвет;
- разлад в пищеварении, частая тошнота, возможна рвота;
- ухудшение зрения.
Один из симптомов, которые характеризуют диффузные изменения печени по типу жирового гепатоза – увеличение ее размеров – гепатомегалия. Больная печень занимает огромное место во внутренней полости человека, вызывая дискомфортные ощущения. Причиной увеличения размеров служат:
- рост числа клеток для борьбы с токсическими веществами;
- приумножение тканей для восстановления утраченных функций;
- избыточная численность жировых клеток.
Причины

Исходя из того, какие причины привели к гепатозу, заболевание можно поделить на две группы: наследственное и полученное в результате нарушения обменных процессов в организме.
К основным причинам жирового гепатоза относятся:
- ожирение;
- заболевания обмена веществ;
- гиподинамия;
- переедание;
- вегетарианство с нарушением углеводного обмена;
- диеты для снижения веса;
- длительный прием некоторых лекарственных препаратов:
- кордарон, дилтиазем, просроченный тетрациклин, тамоксифен;
- дефицит в организме альфа-антитрипсина;
- противовирусное лечение при ВИЧ;
- передозировка витамина A;
- заболевания органов внутренней секреции;
- систематическое злоупотребление спиртными напитками;
- воздействие радиации;
- заболевания органов пищеварения.
Прогрессирование дистрофии клеток приводит к воспалительному процессу, а оно в свою очередь – к гибели и рубцеванию тканей (циррозу). Одновременно развиваются сопутствующие патологии ЖКТ, сердечно-сосудистой системы, метаболические нарушения:
- сахарный диабет;
- желчные камни;
- дефицит пищеварительных ферментов;
- желчных протоков;
- воспаление поджелудочной железы;
- гипертоническая болезнь;
- ишемия сердца.
При жировом гепатозе печени больной тяжело переносит любые инфекции, травмы и вмешательства.
Существуют факторы риска для образования жирового гепатоза, среди них:
- повышенное артериальное давление;
- женский пол;
- сниженные тромбоциты;
- повышенная щелочная фосфотаза и ГТГ;
- полиморфизм гена PNPLA3/148M.
Исходя из причин, можно сказать, что развитие гепатоза вполне можно предупредить. Изменение образа жизни не только не допустит появления болезни, но и устранит ее на начальном этапе.
Степени
По мере накопления жира, жировой гепатоз печени подразделяют на три степени развития:
- Первая степень характеризуется небольшим накоплением клеток простых жиров. Если эти накопления отмечены в количестве нескольких очагов и между ними диагностируется большое расстояние, то это – диффузный жировой гепатоз.
- Вторая степень ставится в случае, когда объем жира в печени увеличивается, а также в строении органа появляются участки соединительной ткани.
- Самая тяжелая третья степень болезни отмечается, когда явно видны площади зарастания клеток печени соединительной тканью и большие отложения жира.
Симптомы жирового гепатоза у взрослых

Гепатоз печени - болезнь тихая. Часто до того момента, как процесс становится запущенным у человека развивается цирроз печени, не заметно ничего. Однако это лишь видимость. Если внимательно прислушаться к собственному организму, можно заметить то, чего раньше не наблюдалось. Первые симптомы жирового гепатоза печени включают в себя:
- Болезненность в правом боку.
- Увеличенные размеры печени, заметные при пальпации.
- Расстройства пищеварения: рвота, понос, тошнота или запоры.
- Ухудшение состояния кожи и волос.
- Предрасположенность к простудным заболеваниям, плохой иммунитет и аллергические реакции.
- Нарушения репродуктивной функции, невозможность зачатия.
- У женщин отмечается отклонения менструального цикла, обильные или нерегулярные кровотечения.
- Ухудшения свертываемости крови.
Обычно тревожные симптомы не появляются одномоментно, а нарастают в течении времени. Сначала пациенты жалуются на болезненность и дискомфорт, затем проявляются симптомы интоксикации организма, ведь пораженный орган перестает выполнять свою функцию.
Если лечение на начальном этапе не проводится, начинают проявляться симптомы, характерные для разных стадий печеночной недостаточности:
Если жировой гепатоз печени не лечится появляются симптомы цирроза печени и печеночной недостаточности:
- изменение поведения; желтуха;
- монотонность речи;
- слабость;
- отвращение к еде;
- асцит;
- нарушение координации.
Важно на ранней стадии диагностировать жировой гепатоз печени – симптомы и лечение определяются и назначаются только доктором. Тогда выше вероятность полностью восстановить ее функции. Больной может сократить время исцеления, если будет соблюдать все предписания. К сожалению, на раннем этапе симптомы жирового гепатоза не проявляются.
Люди в зоне риска должны периодически проходить проверку, чтобы выявить диффузные изменения и начать лечение.
Осложнения
Жировой гепатоз приводит к дисфункции печени, что смертельно опасно для пациента. Постепенная интоксикация организма негативно отражается на работе сердца, почек и даже легких, вызывая необратимые нарушения. Чаще всего гепатоз перерастает в цирроз, а ведь эта болезнь вовсе не подлежит лечению.
Последствия для организма:
- В желчном пузыре появляется застой, что ведет к холециститу, панкреатиту, образованию камней. Как следствие, пища перестает полностью перевариваться, это перегружает кишечник и провоцирует дисбактериоз.
- Неполноценная работоспособность печени приводит к дефициту жизненно необходимых микроэлементов. В результате ухудшается сердечная деятельность и состояние кровеносных артерий, возникает гипертония, варикозное расширение вен, понижается острота зрения.
- Помимо этого, происходит снижение иммунитета, что приводит к частым , инфекционным и грибковым заболеваниям.
Диагностика
При осмотре и пальпации врачом печень не увеличена, без особенностей. Только когда жира скапливается большое количество, печень может стать увеличенной с мягкими, закругленными краями, болезненной наощупь. На ранних стадиях жирового гепатоза ярко выраженных симптомов обычно не обнаруживается. У больных в связи с гепатозом.
В перечень необходимых мероприятий для постановки точного диагноза входят:
- УЗИ печени. Традиционно, ультразвуковое исследование печени помогает выявить ее увеличение, а это почти всегда говорит о проблемах с органом.
- Томографические исследование. МРТ позволяет оценить структуру печени. Если в органе откладывается жир, на МРТ это будет видно.
- Биохимический анализ крови. Оцениваются показатели АЛТ и АСТ. При их повышении речь идет о заболевании печени.
- Биопсия. Проводится не так часто. Позволяет узнать присутствует ли жир в структуре органа.
Как лечить жировой гепатоз печени?

Основное лечение жирового гепатоза нацелено на устранение факторов, вызвавших заболевание, улучшение восстановительных способностей печени, улучшение метаболизма, детоксикацию. При жировом гепатозе нужно не только принимать лекарства, но и скорректировать образ жизни, режим питания. Медикаментозные препараты применяются в комплексе – необходимо действенное средство мембраностабилизирующего свойства и антиоксиданты.
Медикаментозная терапия при жировом гепатозе включает в себя прием препаратов для улучшения функции печени и ее клеток:
- эссенциальные фосфолипиды (эссливер, эссенциале форте, берлитион),
- группа сульфаминокислот (таурин или метионин),
- растительные препараты-гепатопротекторы (карсил, ЛИВ-52, экстракт артишока),
- прием антиоксидантных витаминов – токоферола или ретинола,
- прием препаратов селена,
- препараты группы В внутримышечно или в таблетках.
Особенности применения:
- Берлитион назначают в дозе до 300 мг (1 табл.) два раза в сутки до 2 месяцев. При тяжелой динамике Берлитион вводят внутривенно до 600 мг в течение двух недель с последующим переходом на прием 300–600 мг в сутки в таблетках.
- Эссенциале назначают до 2 капсул (600мг) 3 раза в сутки. Длительность лечения составляет до 3 месяцев. Постепенно понижая дозировку до 1 капсулы 3 раза в день.
- Эффективным мембраностабилизирующим препаратом является артишок - Хофитол. Назначают до еды (3 раза в день) по три таблетки курсом 3 недели.
Перед применением, проконсультируйтесь с врачом, т.к. имеются противопоказания .
Пациент в домашних условиях обязан:
- Соблюдать диету, исключающую жиры, но богатую белком;
- Вести активный образ жизни, что будет способствовать похудению при необходимости, а также ускорять обмен веществ;
- Принимать препараты, назначенные врачом, в том числе фолиевую кислоту, витамин B12 и др. для улучшения пищеварения;
- Посещать врача;
- Употреблять вареную и приготовленную на пару пищу, при возможности мелко рубленую или перетертую в пюре.
Диета
Человеку, у которого обнаружен жировой гепатоз, необходимо полностью пересмотреть образ жизни и диету, в которой необходимо исключить потребление животных жиров. При этом в питание должны входить продукты, которые помогают растворять жиры, отложенные в печени. Принимать пищу нужно 5 раз в сутки, небольшими порциями, для того, чтобы снизить нагрузку на печень.
| Питание при жировом гепатозе печени | |
| Разрешенные продукты: | Исключить из рациона: |
|
|
Больным гепатозом также следует употреблять в пищу следующие продукты в любых количествах:
- артишок для стабилизации процессов, происходящих в печени;
- кедровые орехи, помогающие восстановить клетки тканей;
- щавель, выполняющий функции стабилизирующего компонента и устраняющий жировые образования в пораженном органе;
- корицу, которая также расщепляет жировые отложения;
- куркуму, которая нейтрализует сахар и свободные радикалы, образующиеся в крови при гепатозе и негативно влияющие на работу печени.
Меню на день при гепатозе
Примерное меню на день должно соответствовать требованиям диеты и включать:
- Первый завтрак – овсяная каша на воде с молоком, обезжиренный творог, черный чай.
- Второй завтрак – сухофрукты, яблоко, чернослив.
- Обед – овощной суп с растительными маслами (кукурузным, оливковым), гречневая каша, компот.
- Полдник – хлебцы, несладкое печенье, отвар из шиповника.
- Ужин – картофельное пюре с рыбой, приготовленной на пару, салат из свеклы, нежирный кефир.
Народные средства при гепатозе

Перед применением народных средств лечения, обязательно проконсультируйтесь с гастроэнтерологом.
- Облегчит тошноту и тяжесть чай с мятой и мелиссой , который заваривают и пьют симптоматически, т.е. когда симптомы непосредственно беспокоят.
- Расторопша пятнистая (или молочный чертополох). Призвана улучшать отток желчи, нормализовать работу не только печени, но и желчного пузыря. Также имеет мебранообразующую функцию, способствует восстановлению клеток печени и помогает синтезировать белок.
- Часто при гепатозе помогает настой на основе перечной мяты . Одна столовая ложка такого сушеного растения (как правило, это измельченные листья мяты) заливается 100 граммами кипятка и оставляется на ночь. Утром настой процеживается, после чего его нужно разделить на три равные порции. Каждая порция выпивается перед едой в течение дня.
- Плоды шиповника . Помогают вывести токсины из организма, обогатить его микроэлементами и витаминами. Около 50 г плодов шиповника настаивают в 500 мл кипятка в течение 12 часов. Принимают трижды в день по 150 мл.
- Печеночный сбор рассчитан на лечение в течение 2 месяцев. В составе: зверобой, подорожник, репешок, мушеница (по 3 части), бессмертник, элеутерококк (2 части), ромашка (1 часть). 1 ст. л. сбора залить стаканом кипятка, через 30 минут – процедить. Пить перед едой по 30 мл, не подслащивая, трижды за день.
Профилактика
Если хочется избежать возникновения данной болезни, очень важно соблюдать меры профилактики. Что же в таком случае будет актуально?
- Правильное питание.
- Поддержание веса в норме.
- Нужно вести активный образ жизни. Очень важны прогулки на свежем воздухе, а также умеренные физические нагрузки на организм.
- В сутки нужно пить не менее двух литров воды.
- Также надо отказаться от вредных привычек. Особенно от приема алкоголя.
- Важно следить за уровнем сахара в крови.
Жировой гепатоз – это обратимое заболевание печени. Данная патология успешно поддается лечению на ранних стадиях. Определенного лечения не существует. Все сводится к изменению образа жизни, пересмотре питания, исключению этиологических (причинных) факторов.