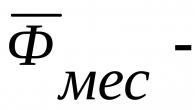Cerebralni perfuzijski pritisak (CPP) -
ovo je razlika između srednjeg arterijskog pritiskanij (BPsr) i ICP (ili cerebralni venskipritisak). Ako cerebralni venski pritisakznačajno premašuje ICP, tada je CPP jednak putarazlika između krvnog pritiska i cerebralnog venskog pritiskanim. U fiziološkim uslovima, ICP se neznatno razlikuje od cerebralnog venskog pritiska, stoga je opšte prihvaćeno da je CPP = BPmean - ICP. Normalan cerebralni perfuzioni pritisak je 100 mm Hg. Art. i zavisi uglavnom od krvnog pritiska, jer ICP kod zdrave osobe ne prelazi 10 mm Hg. Art.
Kod teške intrakranijalne hipertenzije (ICP > 30 mm Hg), CPP i MK se mogu značajno smanjiti čak i uz normalan krvni tlak. CPD< 50 мм рт. ст. проявляется замедлением ритма на ЭЭГ, ЦПД в пределах от 25 до 40 мм рт. ст. - изолинией на ЭЭГ, а при устойчивом снижении ЦПД менее 25 мм рт. ст. возникает необратимое повреждение мозга.
2. Autoregulacija cerebralne cirkulacije
U mozgu, kao iu srcu i bubrezima, čak i značajne fluktuacije krvnog tlaka nemaju značajan utjecaj na protok krvi. Sudovi mozga brzo reaguju na promjene u CPP. Smanjenje CPP uzrokuje vazodilataciju cerebralnih žila, a povećanje CPP uzrokuje vazokonstrikciju. Kod zdravih ljudi, MK ostaje nepromijenjen sa fluktuacijama krvnog tlaka u rasponu od 60 do 160 mm Hg. Art. (Slika 25-1). Ako krvni pritisak prelazi ove vrednosti, onda je poremećena autoregulacija MK. Porast krvnog pritiska na 160 mm Hg. Art. i više uzrokuje oštećenje krvno-moždane barijere (vidi dolje), prepunu cerebralnog edema i hemoragičnog moždanog udara.
Za hroničnu arterijsku hipertenzijukrivulja autoregulacije cerebralne cirkulacije nia (Sl. 25-1) pomiče se udesno a pomak utječe i na donju i na gornju granicu. Kod arterijske hipertenzije smanjenje krvnog tlaka na normalne vrijednosti (manje od modificirane donje granice) dovodi do smanjenja MK, dok visoki krvni tlak ne uzrokuje oštećenje mozga. Dugotrajna antihipertenzivna terapija može obnoviti autoregulaciju cerebralne cirkulacije u fiziološkim granicama.
Postoje dvije teorije autoregulacije cerebralne cirkulacije - miogena i metabolička. Miogena teorija objašnjava mehanizam autoregulacije sposobnošću glatkih mišićnih ćelija cerebralnih arteriola da se kontrahuju i opuštaju u zavisnosti od krvnog pritiska. Prema metaboličkoj teoriji, tonus cerebralnih arteriola ovisi o potrebi mozga za energetskim supstratima. Kada je potreba mozga za energetskim supstratima veća od njihove opskrbe, metaboliti tkiva se oslobađaju u krv, što uzrokuje cerebralnu vazodilataciju i povećanje MK. Ovaj mehanizam posreduju vodikovi joni (njihova uloga u cerebralnoj vazodilataciji je prethodno opisana), kao i druge supstance – azot oksid (NO), adenozin, prostaglandini i eventualno gradijenti koncentracije jona.
3. Vanjski faktori
Parcijalni pritisakCO 2 IO 2 u krvi
Rice. 25-1. Autoregulacija cerebralne cirkulacije
Parcijalni pritisak CO 2 u arterijskoj krvi (PaCO 2 ) je najvažniji vanjski faktor koji utiče na MK. MKdirektno proporcionalnoPaCO 2 u rasponu od 20 do ZOmmrt. Art.(Sl. 25-2). Povećanje PaCO 2 za 1 mm Hg. Art. podrazumeva instant
Blago povećanje MK za 1-2 ml/100 g/min, smanjenje PaCO 2 dovodi do ekvivalentnog smanjenja MK. Ovaj efekat je posredovan preko pH vrednosti cerebrospinalne tečnosti i moždane materije. ZbogCO 2 , za razliku od jona, lako prodirene, kroz krvno-moždanu barijeru, pa daljeMKakutna promena je ta koja utičePaCO 2 , not concentralizacijaHCO 3 ". 24-48 sati nakon pojave hipo- ili hiperkapnije dolazi do kompenzatorne promjene koncentracije HCO 3" u cerebrospinalnoj tekućini. Kod teške hiperventilacije (PaCO 2< 20 мм рт. ст.) даже у здоровых людей на ЭЭГ появляется картина, аналогичная таковой при повреждении головного мозга. Острый метаболический ацидоз не оказывает значительного влияния на MK, потому что ион водорода (H +) плохо проникает через гематоэнцефалический барьер. Что касается PaO 2 , то на MK оказывают воздействие только его значительные изменения. В то время как гипероксия снижает MK не более чем на 10 %, при тяжелой гипоксии (PaO 2 < 50 мм рт. ст.) MK увеличивается в гораздо большей степени (рис. 25-2).
Tjelesna temperatura
Promjena MK je 5-7% na 10 C. HypotheraMia smanjujeCMRO 2 IMK,dok hipertermija ima suprotan efekat. Već na 20 0 C na EEG-u se bilježi izolina, ali daljnje smanjenje temperature omogućava dodatno smanjenje potrošnje kisika u mozgu. Na temperaturama iznad 42 0 C smanjuje se i potrošnja kisika u mozgu, što je očito posljedica oštećenja neurona.
Viskozitet krvi
Rice. 25-2. Utjecaj PaO 2 i PaCO 2 Ha na cerebralni protok krvi
Kod zdravih ljudi, viskoznost krvi nema značajan uticaj na MK. Viskozitet krvi
najviše zavisi od hematokrita, pa smanjenje hematokrita smanjuje viskozitet i povećava MK. Nažalost, pored ovog blagotvornog efekta, smanjenje hematokrita ima i negativnu stranu: smanjuje kapacitet krvi za kiseonik i, shodno tome, isporuku kiseonika. Visok hematokrit, kao kod teške policitemije, povećava viskozitet krvi i smanjuje MK. Istraživanja su pokazala da za bolju isporuku kiseonika u mozak, hematokrit bi trebao biti 30-34%.
Autonomni nervni sistem
Intrakranijalne žile inerviraju simpatička (vazokonstriktor), parasimpatička (vazodilatator) i nekolinergična nenadrenergička vlakna; neurotransmiteri u posljednjoj grupi vlakana su serotonin i vazoaktivni intestinalni peptid. Funkcija autonomnih vlakana cerebralnih sudova u fiziološkim uslovima je nepoznata, ali je dokazano njihovo učešće u nekim patološkim stanjima. Dakle, impulsi duž simpatičkih vlakana pis gornjih simpatičkih ganglija mogu značajno suziti velike cerebralne žile i smanjiti MK. Autonomna inervacija cerebralnih sudova igra važnu ulogu u nastanku cerebralnog vazospazma nakon MT i moždanog udara.
Krvno-moždana barijera
Praktično nema pora između endotelnih ćelija cerebralnih žila. Mali broj pora je glavna morfološka karakteristika krvno-moždanu barijeru. Lipidna barijera je propusna za supstance rastvorljive u mastima, ali značajno ograničava prodiranje jonizovanih čestica i velikih molekula. Dakle, hematopropusnostmoždanu barijeru za bilo koju molekulusupstanca zavisi od njene veličine, naboja, lipo-filičnost i stepen vezivanja za proteine krvi. Ugljični dioksid, kisik i lipofilne tvari (koji uključuju većinu anestetika) lako prolaze kroz krvno-moždanu barijeru, dok je za većinu jona, proteina i velikih molekula (na primjer, manitol) praktički nepropusni.
Voda slobodno prodire kroz krvno-moždanu barijeru putem mehanizma bulk flow, a kretanje čak i malih jona je otežano (vrijeme poluravnoteže za natrijum je 2-4 sata). Rezultirajuće brze promjene u koncentracijama elektrolita u plazmi (a time i osmolarnosti)
uzrokuju prolazni osmotski gradijent između plazme i mozga. Akutna hipertoničnost plazme dovodi do kretanja vode iz mozga u krv. U akutnoj hipotonici plazme, naprotiv, voda se kreće iz krvi u moždanu materiju. Najčešće se ravnoteža uspostavlja bez posebnih posljedica, ali u nekim slučajevima postoji opasnost od brzog razvoja masivnih pokreta tekućine koji mogu uzrokovati oštećenje mozga. Stoga, značajne poremećaje u koncentraciji natrijuma ili glukoze u plazmi treba polako korigovati (vidjeti Poglavlje 28). Manitol, osmotski aktivna tvar koja ne prolazi krvno-moždanu barijeru u fiziološkim uvjetima, uzrokuje trajno smanjenje sadržaja vode u mozgu i često se koristi za smanjenje volumena mozga.
Integritet krvno-moždane barijereoštećeno teškom arterijskom hipertenzijom,tumori mozga, ozljede glave, moždani udar, infekcije, tešketeška hiperkapnija, hipoksija, trajna konvulzivna aktivnost. U ovim uvjetima, kretanje tekućine kroz krvno-moždanu barijeru nije određeno osmotskim gradijentom, već hidrostatskim silama.
Cerebrospinalna tečnost
Cerebrospinalna tečnost koji se nalaze u komorama i cisternama mozga, kao iu subarahnoidnom prostoru centralnog nervnog sistema. Glavna funkcija cerebrospinalne tekućine je zaštita mozga od ozljeda.
Većina cerebrospinalne tekućine proizvodi se u horoidnim pleksusima moždanih ventrikula (uglavnom u lateralnim komorama). Neki se formiraju direktno u ventrikularnim ependimnim ćelijama, a vrlo mali dio se formira od curenja tekućine kroz perivaskularni prostor moždanih žila (curenje kroz krvno-moždanu barijeru). Odrasli proizvedu 500 ml likvora dnevno (21 ml/h), dok je zapremina likvora samo 150 ml. Iz lateralnih ventrikula likvor prodire kroz interventrikularne otvore (Monrove otvore) u treću komoru, odakle kroz cerebralni akvadukt (Silvijev akvadukt) ulazi u četvrtu komoru. Iz četvrte komore, kroz srednji otvor (foramen Magendie) i bočne aperture (foramina Luschka), cerebrospinalna tečnost ulazi u cerebelarnu (veliku) cisternu (slika 25-3), a odatle u subarahnoidalni prostor mozga i kičmene moždine, gde je cir -
cirkulira sve dok se ne apsorbira u granulacijama arahnoidne membrane moždanih hemisfera. Za stvaranje cerebrospinalne tekućine potrebno je aktivno lučenje natrijuma u horoidnom pleksusu. Cerebrospinalna tečnost je izotonična u odnosu na plazmu, uprkos nižim koncentracijama kalijuma, bikarbonata i glukoze. Protein u cerebrospinalnu tečnost ulazi samo iz perivaskularnih prostora, pa je njegova koncentracija veoma niska. Inhibitori karboanhidraze (acetazolamid), kortikosteroidi, spironolakton, furosemid, izofluran i vazokonstriktori smanjuju proizvodnju cerebrospinalne tekućine.

Rice. 25-3. Cirkulacija cerebrospinalne tečnosti u centralnom nervnom sistemu. (Sa dozvolom. Od: De-GrootJ., ChusidJ.G. Korelativna neuroanatomija, 21st ed. Appleton & Lange, 1991.)
Cerebrospinalna tečnost se apsorbuje u granulacijama arahnoidne membrane, odakle ulazi u venske sinuse. Mala količina se apsorbira kroz limfne žile moždane ovojnice i perineuralne spojnice. Utvrđeno je da je apsorpcija direktno proporcionalna ICP-u i obrnuto proporcionalna cerebralnom venskom pritisku; mehanizam ovog fenomena je nejasan. Budući da u mozgu i kičmenoj moždini nema limfnih sudova, apsorpcija likvora je glavni put za vraćanje proteina iz intersticijskih i perivaskularnih prostora mozga nazad u krv.
Intrakranijalni pritisak
Lobanja je tvrda kutija s nerastezljivim zidovima. Volumen kranijalne šupljine je nepromijenjen, zauzimaju je moždana tvar (80%), krv (12%) i likvor (8%). Odneopromjena volumena jedne komponente podrazumijeva jednačinuznačajno smanjenje kod ostalih, tako da je ICPne povećava. ICP se mjeri pomoću senzora instaliranih u lateralnoj komori ili na površini moždanih hemisfera; Normalno, njegova vrijednost ne prelazi 10 mm Hg. Art. Pritisak cerebrospinalne tečnosti, izmeren tokom lumbalne punkcije sa pacijentom koji leži na boku, prilično tačno odgovara vrednosti ICP dobijene pomoću intrakranijalnih senzora.
Usklađenost intrakranijalnog sistema određuje se mjerenjem povećanja ICP-a sa povećanjem intrakranijalnog volumena. U početku je povećanje intrakranijalnog volumena dobro nadoknađeno (slika 25-4), ali nakon dostizanja određene tačke, ICP naglo raste. Glavni kompenzacijski mehanizmi uključuju: (1) izmještanje cerebrospinalne tekućine iz kranijalne šupljine u subarahnoidalni prostor kičmene moždine; (2) povećana apsorpcija cerebrospinalne tečnosti; (3) smanjeno formiranje cerebrospinalne tečnosti; (4) smanjenje intrakranijalnog volumena krvi (uglavnom zbog venske krvi).
Usklađenost intrakranijalnog sistema varira u različitim dijelovima mozga i pod utjecajem je krvnog tlaka i PaCO 2 . S porastom krvnog tlaka, autoregulacijski mehanizmi uzrokuju vazokonstrikciju cerebralnih žila i smanjenje intrakranijalnog volumena krvi. Arterijska hipotenzija, naprotiv, dovodi do vazodilatacije cerebralnih žila i povećanja intrakranijalnog volumena krvi. Dakle, zbog autoregulacije vaskularnog lumena, MK se ne mijenja s fluktuacijama krvnog tlaka. Uz povećanje PaCO 2 za 1 mm Hg. Art. intrakranijalni volumen krvi se povećava za 0,04 ml/100 g.

Rice. 25-4. Rasteljivost intrakranijalnog sistema je normalna
Koncept rastegljivosti intrakranijalnog sistema se široko koristi u kliničkoj praksi. Distenzivnost se mjeri ubrizgavanjem sterilnog fiziološkog rastvora u intraventrikularni kateter. Ako se nakon injekcije 1 ml otopine ICP poveća za više od 4 mm Hg. čl., onda se proširivost smatra značajno smanjenom. Smanjenje komplijanse ukazuje na iscrpljivanje kompenzacijskih mehanizama i služi kao prognostički faktor za smanjenje MK uz daljnju progresiju intrakranijalne hipertenzije. Trajno povećanje ICP-a može uzrokovati katastrofalnu dislokaciju i hernijaciju različitih dijelova mozga. Razlikuju se sljedeće vrste oštećenja (sl. 25-5): (1) uklještenje

Rice. 25-5. Dislokacije mozga. (S dozvolom. Od: Fishman R. A. Brain edema. New England J. Med. 1975; 293:706.)
cingulate gyrus falx cerebri; (2) uklještenje udice tentorijumom malog mozga; (3) kompresija duguljaste moždine usled hernijacije tonzila malog mozga u foramen magnum; (4) protruzija moždane materije kroz defekt na lobanji.
Učinak anestetika
i pomagala
na centralni nervni sistem
Velika većina općih anestetika ima blagotvoran učinak na centralni nervni sistem, smanjujući bioelektričnu aktivnost mozga. Katabolizam ugljikohidrata se smanjuje, dok se energetske rezerve u obliku ATP, ADP i fosfokreatina povećavaju. Vrlo je teško procijeniti učinak jednog lijeka, jer je on superponiran na djelovanje drugih lijekova, hirurške stimulacije, rastegljivosti intrakranijalnog sistema, krvnog pritiska i PaCO 2. Na primjer, hipokapnija i prethodna primjena tiopentala sprječavaju povećanje MK i ICP kada se koriste ketamin pi inhalacijski anestetici. Ovaj odjeljak opisuje djelovanje svakog lijeka pojedinačno. Finalni sto 25-1 vam omogućava da procenite i uporedite efekat anestetika i pomoćnih sredstava na centralni nervni sistem. U ovom dijelu se također govori o ulozi mišićnih relaksansa i agenasa koji utiču na vaskularni tonus.
Inhalacijski anestetici
Adekvatna opskrba krvlju neophodna za opskrbu hranjivim tvarima i kisikom i uklanjanje metaboličkih produkata. Cerebralni protok krvi čini 20% minutnog volumena srca (CO) (otprilike 700 ml/min kod odrasle osobe). Na mozak otpada 20% ukupnog kiseonika koji tijelo troši.
Prosječan nivo cerebralnog krvotoka je 50 ml na 100 g moždanog tkiva u minuti.
70 ml 100 g po min. - o sivoj materiji
20 ml 100 g u minuti. - na bijelu materiju.
Za održavanje električne energije aktivnost neurona mozga neophodna je stabilna opskrba glukozom kao supstratom aerobnog metabolizma za sintezu ATP-a. Uz tako relativno visoku potrošnju kisika, u kombinaciji s nedostatkom rezerve kisika u mozgu, svaki poremećaj perfuzije brzo dovodi do gubitka svijesti zbog pada perfuzijskog tlaka kisika i nedostatka energetskog supstrata.
Zbog nedostatka kiseonik Energetski zavisni procesi su poremećeni, što dovodi do nepovratnog oštećenja ćelija ako se protok krvi brzo ne obnovi.
U normalnom stanja cerebralnog krvotoka je strogo kontrolisan, što osigurava adekvatan odgovor na lokalne ili sistemske promjene u homeostazi. Ponekad ova regulacija ne uspije, ili sami regulatorni mehanizmi uzrokuju oštećenje dijelova mozga.
Dotok krvi u mozak provodi se u veoma teškim uslovima, a moždane vene lako podležu kolapsu. Stoga, gradijent pritiska koji reguliše nivo protoka krvi ne zavisi samo od krvnog pritiska i centralnog venskog pritiska (CVP), već i od intrakranijalnog pritiska (ICP). Između ovih vrijednosti postoje složeni odnosi, ali se u praksi vrijednost cerebralnog perfuzijskog tlaka (CPP) definira kao razlika između srednjeg arterijskog tlaka (MAP) i ICP ili CVP (u zavisnosti od toga koji je tlak viši).
MAP=SBP-ICP ili
PDM=SAP-CVD (ako je CVP>ICP)
Autoregulacija cerebralnog krvotoka
Autoregulacija cerebralnog krvotoka- je sposobnost cerebralne cirkulacije da održava relativno konstantan cerebralni protok krvi u uslovima promjenjivog krvnog tlaka promjenom vaskularnog otpora.
Implementirati autoregulacija neophodna je interakcija različitih faktora:
Miogena reakcija glatkih mišićnih ćelija zida arteriola na istezanje uzrokovana razlikama u transmuralnom pritisku
Hemodinamski šok (ovisno o brzini protoka krvi) uzrokovan promjenama vaskularnog tonusa - povećanje brzine protoka krvi može uzrokovati vazokonstrikciju,
Metabolički faktori kao što su snabdevanje tkiva kiseonikom, neuronski i glijalni metabolizam i autonomni nervni sistem takođe su uključeni u oblikovanje odgovora.
Reakcija se ne javlja odmah. Trajanje latentnog perioda za nastanak kompenzacijskih promjena je 10-60 sekundi.
Cerebralni protok krvi praktički se ne mijenja s fluktuacijama cerebralnog perfuzijskog tlaka od 60 do 150 mm Hg. Art. (kod osoba sa normalnim krvnim pritiskom). Smanjenje krvnog tlaka uzrokuje dilataciju cerebralnih prekapilara, što dovodi do smanjenja vaskularnog otpora. Na razini donje granice tlaka samoregulacije, vazodilatacijske reakcije više nisu dovoljne za održavanje stabilnog cerebralnog krvotoka uz daljnje smanjenje tlaka.
Cerebralni protok krvi postaje ovisan o krvnom tlaku, odnosno smanjenje SBP-a uzrokuje smanjenje cerebralnog krvotoka.
Naprotiv, kada se povećava VRT Dolazi do sužavanja mreže cerebralnih prekapilara i povećanja vaskularnog otpora. Kada je SBP na gornjoj granici autosgulacijskog tlaka, vazokonstriktorni odgovori nisu u stanju spriječiti povećanje cerebralnog krvotoka kako krvni tlak raste. Povećan pritisak unutar žile može uzrokovati pasivnu vazodilataciju, što dovodi do naglog povećanja protoka krvi i može poremetiti krvno-moždanu barijeru (BBB).
Takvi patološki procesi poput arterijske hipertenzije, traumatske ozljede mozga, vaskularne nezgode remete autoregulaciju. Autoregulatorni odgovori mogu biti poremećeni i djelovanjem lijekova (vidjeti Poglavlje 2) koji uzrokuju vazodilataciju, kao što su inhalacijski anestetici i nitroglicerin. Krivulja autoregulacije je pomjerena udesno kod pacijenata s kroničnom nekontroliranom hipertenzijom, a ulijevo u induciranoj hipotenziji.
Povratak na broj
Poremećaj autoregulacije cerebralnog krvotoka kao faktor u razvoju cerebralne discirkulacije kod dijabetes melitusa tipa 2
Autori: E.L. Tovazhnyanskaya, O.I. Dubinskaya, I.O. Bezuglaya, M.B. Navruzov Odsjek za neurologiju, KhNMU Nacionalni medicinski univerzitet, Naučni i praktični medicinski centar
Vaskularne bolesti mozga ostaju jedan od najakutnijih i globalnih medicinskih i socijalnih problema, nanoseći ogromnu ekonomsku štetu društvu. U Ukrajini lavovski udio (95%) cerebrovaskularnih bolesti (KVB) pripada hroničnim cerebrovaskularnim nezgodama, čiji porast incidencije uglavnom određuje porast prevalencije KVB u našoj zemlji. Trend starenja stanovništva planete i povećanje broja glavnih faktora rizika za nastanak cerebrovaskularnih bolesti u populaciji (arterijska hipertenzija (HTN), bolesti srca, dijabetes melitus (DM), hiperholesterolemija, fizička neaktivnost, pušenje i drugi) određuju dalji rast KVB u narednim decenijama.
Poznato je da je najvažniji nezavisni faktor rizika za nastanak svih oblika KVB dijabetes melitus, jedna od najčešćih bolesti kod osoba srednje i starije životne dobi. DM pogađa u prosjeku 1,2 do 13,3% svjetske populacije i uzrokuje oko 4 miliona smrtnih slučajeva godišnje širom svijeta. Najčešći tip dijabetes melitusa (90-95%) je dijabetes tipa 2. Prema podacima Svjetske zdravstvene organizacije, broj oboljelih od dijabetesa u svijetu je više od 190 miliona, a do 2025. godine taj broj će se povećati na 330 miliona U Ukrajini je danas registrovano više od milion pacijenata koji boluju od dijabetesa . Međutim, podaci epidemioloških studija pokazali su da je pravi broj oboljelih 2-2,5 puta veći.
Na osnovu velikih studija utvrđeno je da dijabetes povećava rizik od razvoja moždanog udara za 2-6 puta, tranzitornih ishemijskih napada za 3 puta u odnosu na rizik u općoj populaciji. Osim toga, dijabetes igra važnu ulogu u nastanku kroničnog progresivnog zatajenja cerebralne cirkulacije – dijabetičke encefalopatije (DE) i vaskularne demencije. Rizik od razvoja kardiovaskularnih nesreća značajno se povećava kada se dijabetes kombinuje sa drugim faktorima rizika (hipertenzija, dislipidemija, gojaznost), što se često primećuje kod ove grupe pacijenata.
Patogenetska osnova za nastanak KVB kod bolesnika sa dijabetesom određena je generaliziranim oštećenjem kod dijabetesa malih krvnih žila (mikroangiopatija), srednjih i velikih krvnih žila (makroangiopatija). Kao rezultat, razvija se takozvana dijabetička angiopatija, čija prisutnost i težina određuju tijek i prognozu bolesti. Utvrđeno je da su promjene na malim krvnim žilama (arteriole, kapilare, venule) specifične za dijabetes, a kod velikih se smatraju ranom i raširenom aterosklerozom.
Patogeneza mikroangiopatije (uključujući vasa nervorum) kod dijabetesa povezana je sa stvaranjem autoantitijela na glikozilovane proteine vaskularnih zidova, nakupljanjem lipoproteina niske gustine u vaskularnom zidu, aktivacijom procesa peroksidacije lipida i povećanim stvaranjem slobodnih radikala, supresijom sinteza prostaciklina i nedostatak dušikovog oksida, koji ima antiagregacijski i vazodilatacijski učinak.
Razvoj dislipidemije na pozadini povećane permeabilnosti vaskularnog zida zbog njegovih strukturnih poremećaja povezanih s glikozilacijom proteinskih molekula, pojačanim procesima peroksidacije, manjkom NO itd., dovodi do stvaranja aterosklerotskih plakova koji zahvaćaju velike krvne žile (makroangiopatija ). Istovremeno, dijabetička makroangiopatija nema specifične razlike od aterosklerotskih promjena na krvnim žilama kod osoba bez dijabetesa. Međutim, utvrđeno je da se ateroskleroza kod dijabetesa razvija 10-15 godina ranije nego kod osoba bez nje, te zahvaća većinu arterija, što se objašnjava metaboličkim poremećajima koji predisponiraju vaskularne lezije. Osim toga, razvoj mikroangiopatija doprinosi i široj prevalenci aterosklerotskog procesa kod dijabetesa.
Zauzvrat, napredovanje mikro- i makroangiopatija dovodi do smanjenja endoneurijalnog krvotoka i hipoksije tkiva. Disgemička hipoksija koja se razvija prebacuje energetski metabolizam nervnog tkiva na neefikasnu anaerobnu glikolizu. Kao rezultat, smanjuje se koncentracija fosfokreatina u neuronima, povećava se sadržaj laktata (proizvoda anaerobne oksidacije glukoze), razvija se energetski nedostatak i laktacidoza, što dovodi do strukturnih i funkcionalnih poremećaja u neuronima, čiji je klinički rezultat razvoj dijabetičke encefalopatije. Dijabetička encefalopatija je perzistentna cerebralna patologija koja nastaje pod utjecajem kronične hiperglikemije, metaboličkih i vaskularnih poremećaja, klinički se manifestira neurološkim sindromima i psihopatološkim poremećajima. Utvrđeno je da endotelna disfunkcija, poremećena autoregulacija cerebralnog krvotoka, te povećana svojstva viskoznosti i agregacije krvi također imaju važnu ulogu u nastanku kroničnih cerebrovaskularnih nesreća kod dijabetesa.
Poznato je da adekvatno funkcionisanje procesa autoregulacije cerebralnog krvotoka može nadoknaditi hemodinamski deficit iz različitih razloga, zbog kombinovanog rada anatomskih i funkcionalnih izvora kompenzacije. Prema nekim autorima, niska razina cerebrovaskularne reaktivnosti povezana je s povećanim rizikom od razvoja akutnih i kroničnih cerebrovaskularnih nezgoda. Autoregulaciju cerebralne cirkulacije osigurava kompleks miogenih, metaboličkih i neurogenih mehanizama. Miogeni mehanizam je povezan sa reakcijom mišićnog sloja krvnih sudova na nivo intravaskularnog pritiska - takozvani Ostroumov-Beilisov efekat. U ovom slučaju, cerebralni protok krvi se održava na konstantnom nivou, podložan fluktuacijama srednjeg arterijskog tlaka (BP) u rasponu od 60-70 do 170-180 mm Hg. zbog sposobnosti krvnih sudova da reaguju: na povećanje sistemskog krvnog pritiska - sa spazmom, na smanjenje - sa dilatacijom. Kada se krvni pritisak smanji na manje od 60 mm Hg. ili porasti iznad 180 mm Hg. pojavljuje se odnos “BP-cerebralni protok krvi”, nakon čega slijedi “poremećaj” autoregulacije cerebralne cirkulacije. Metabolički mehanizam autoregulacije posredovan je bliskom vezom između dotoka krvi u mozak i njegovog metabolizma i funkcije. Metabolički faktori koji određuju intenzitet dotoka krvi u mozak su nivoi PaCO2, PaO2 i metaboličkih produkata u arterijskoj krvi i moždanom tkivu. Smanjen neuronski metabolizam dovodi do smanjenog nivoa cerebralnog krvotoka. Dakle, autoregulacija cerebralnog krvotoka je ranjiv proces koji može biti poremećen naglim porastom ili smanjenjem krvnog tlaka, hipoksijom, hiperkapnijom, direktnim toksičnim djelovanjem egzo- i endotoksina na moždano tkivo, uključujući kroničnu hiperglikemiju i kaskadu patoloških procesa. da inicira. U ovom slučaju, neuspjeh autoregulacije je sastavni dio patološkog procesa kod dijabetesa, na temelju kojeg nastaju kronični poremećaji cerebralne hemodinamike i dijabetička encefalopatija. A procjena stanja cerebrovaskularne rezerve ima važnu prognostičku i dijagnostičku vrijednost za oblike KVB dijabetičkog porijekla.
Svrha ovog istraživanja bila je utvrditi ulogu poremećene vazomotorne reaktivnosti cerebralnih žila u nastanku dijabetičke encefalopatije i razviti načine njene korekcije.
materijali i metode
Ispitano je 67 pacijenata sa dijabetesom tipa 2 u fazi subkompenzacije i dijabetičkom encefalopatijom starosti od 48 do 61 godine i trajanjem dijabetesa od 4 do 11 godina, koji su liječeni na neurološkom odjelu Naučno-praktičnog medicinskog centra KhNMU. 24 (35,8%) bolesnika imalo je lakši stepen dijabetesa, 32 (47,8%) umjereni, a 11 (16,4%) bolesnika teški oblik dijabetesa. 45,6% ispitanih pacijenata primalo je insulinsku terapiju kao hipoglikemijsku terapiju, 54,4% pacijenata je primalo tabletirane hipoglikemičke lekove.
Stanje cerebralne hemodinamike i vaskularne reaktivnosti cerebralnih arterija proučavano je standardnim metodama pomoću senzora frekvencije 2, 4, 8 MHz na aparatu Spectromed-300 (Rusija). Algoritam za proučavanje stanja cerebralne hemodinamike i vazomotorne reaktivnosti uključivao je:
Ø proučavanje glavnih arterija glave i intrakranijalnih arterija ekstra- i intrakranijalnom doplerografijom sa određivanjem brzinskih karakteristika protoka krvi, pulsacijskih indeksa i cirkulatornog otpora;
Ø proučavanje vazomotorne reaktivnosti na osnovu rezultata testa kompresije. Poznato je da kratkotrajna digitalna kompresija zajedničke karotidne arterije (CCA) na vratu dovodi do smanjenja perfuzijskog pritiska i razvoja prolaznog hiperemijskog odgovora nakon prestanka kompresije, što omogućava izračunavanje brojnih pokazatelja. karakterizira rezerve autoregulacije. Bolesnici (sa odsustvom stenotičnih lezija karotidnih arterija) podvrgnuti su kompresiji karotidne arterije u trajanju od 5-6 sekundi uz prestanak kompresije u fazi dijastole. Prosječna linearna brzina protoka krvi (MLBV) u srednjoj cerebralnoj arteriji (MCA) zabilježena je prije kompresije ipsilateralnog CCA - V1, tokom kompresije - V2, nakon prestanka kompresije - V3, kao i vrijeme oporavka inicijalne BFV - T (sl. 1). Koristeći dobijene podatke, izračunat je koeficijent prekoračenja (OC) po formuli: OC = V3/V1.
Dobijeni podaci su statistički obrađeni pomoću statističkog softverskog paketa Statistica 6.0. Izračunate su prosječne vrijednosti indikatora i greške prosjeka. Kao kriterijum za značajnost razlika između uzoraka korišćeni su parametarski i neparametarski Student i Wilcoxon test. Razlike su prihvaćene kao značajne na str< 0,05.
Rezultati istraživanja i diskusija
Kliničko-neurološkim pregledom bolesnika sa dijabetesom tipa 2 dijabetička encefalopatija 1. stepena dijagnostikovana je kod 29 pacijenata (43,3%), dijabetička encefalopatija 2. stepena - kod 38 pacijenata (56,7%). Vodeći neurološki sindromi među ispitivanima su: cefalgični sindrom (96,5% slučajeva); poremećaji statičke koordinacije (86,1%); psihoemocionalni poremećaji od emocionalne labilnosti do depresivnih sindroma (89,5%); kognitivna disfunkcija (89,5%); intrakranijalna hipertenzija (84,2%), piramidalna insuficijencija centralnog tipa (49,1%), polineuropatski sindrom (96,5%), poremećaj sna (66,7%) itd. Cefalgični sindrom je u većini slučajeva (u 87,7%) imao vaskularno porijeklo (glavobolje su bile pritiskajuće prirode, temporalne ili frontotemporalne lokalizacije, pogoršane promjenama vremenskih prilika i psihoemocionalnim stresom) ili mješovitog porijekla u kombinaciji sa intrakranijalnom hipertenzijom (cefalgija prskajuće prirode sa osjećajem pritiska iznutra na očne jabučice i simptomi hiperestezije). Blaga (27-26 poena na MMSE skali) i umerena kognitivna oštećenja (25-24 poena na MMSE skali) bili su uobičajeni neurološki sindromi kod dijabetičke encefalopatije. Treba napomenuti da se učestalost i težina objektivnih simptoma kod ispitivanih povećava kako je ozbiljnost dijabetičke encefalopatije napredovala. Somatskim pregledom bolesnika sa dijabetesom utvrđena je istovremena arterijska hipertenzija, uglavnom II stepena (86% slučajeva), čije je trajanje u prosjeku iznosilo 12,3 ± 3,5 godina; hiperholesterolemija (82,5%); prekomjerna težina (40,4%).
/Ukr/4/2.jpg)
Poremećaj cerebralne hemodinamike kod pacijenata sa dijabetesom tipa 2, prema Doplerovom pregledu, karakteriše smanjenje brzine protoka krvi u ICA za 24,5 i 33,9%, u MCA za 25,4 i 34,5%, u VA za 24, 3 i 44,7%, u OA - za 21,7 i 32,6% (sa DE stepenom I i II, respektivno) u poređenju sa pokazateljima u kontrolnoj grupi. U svim ispitivanim žilama otkriveni su i znaci povišenog vaskularnog tonusa prema povećanju indeksa pulsiranja (Pi) i cirkulatornog otpora (Ri) u prosjeku za 1,5 i 1,3 puta u slučaju DE I stepena i za 1,8 i 1,75 puta za fazu II DE. Hemodinamski značajne stenoze glavnih arterija glave nisu otkrivene ni kod jednog pregledanog bolesnika (njihovo prisustvo je bio kriterijum za isključenje iz studije zbog opasnosti od izvođenja kompresionih testova).
Smanjenje mogućnosti kolateralnog krvotoka (anatomska karika cerebralne vaskularne rezerve) kod ispitivanih bolesnika sa dijabetičkom encefalopatijom I i II stepena potvrđeno je depresijom u odnosu na kontrolne pokazatelje brzine rezidualnog krvotoka u MCA (V2) pri vrijeme kompresije ipsilateralnog CCA za 19,3 i 28,1%, respektivno. To je odražavalo kršenje prohodnosti perforirajućih i spojnih arterija, moguće kao rezultat njihove sekundarne obliteracije kao manifestacije aterosklerotične i dijabetičke angiopatije. Smanjenje koeficijenta prekoračenja kod pacijenata sa I i II stadijumom dijabetičke encefalopatije u odnosu na kontrolnu grupu za 11,6 i 16,9%, respektivno, ukazuje na opterećenje funkcionalne komponente cerebrovaskularne reaktivnosti, posebno njene miogene komponente zbog poremećaja u strukturi vaskularni zid i njegov tonus kod dijabetesa. Otkriveno povećanje od 1,7 i 2,3 puta u vremenu vraćanja brzine protoka krvi na početnu odražavalo je kršenje metaboličkog kruga vaskularne reaktivnosti kao manifestaciju općih dismetaboličkih procesa koji se razvijaju u tijelu s dijabetesom - poremećaj poliolnog puta. oksidacije glukoze, prekomjerne akumulacije sorbitola i prooksidansa, razvoja hiperlipidemije, manjka depresorskih faktora, ireverzibilne glikozilacije proteina, uključujući proteine vaskularnih zidova.
/Ukr/4/3.jpg)
Treba napomenuti da je utvrđeno pogoršanje hemodinamskih parametara i pokazatelja cerebrovaskularne reaktivnosti kod pacijenata sa dijabetesom tipa 2 bilo direktno proporcionalno težini dijabetičke encefalopatije, što ukazuje na patogenetsku ulogu poremećene autoregulacije cerebralnog krvotoka u razvoju cerebralne discirkulacije. i formiranje encefalopatskog sindroma kod dijabetesa tipa 2.
Dakle, poremećena cerebralna hemodinamika i smanjena cerebralna vaskularna reaktivnost kod pacijenata sa dijabetesom tipa 2 su patogenetska osnova za nastanak dijabetičke encefalopatije. S obzirom na usku povezanost hemodinamskih i metaboličkih poremećaja kod dijabetes melitusa, kao i njihovu kompleksnu ulogu u patogenezi razvoja cerebrovaskularnih i neuroloških komplikacija dijabetes melitusa, neophodno je uključiti lijekove kompleksnog djelovanja u režime liječenja dijabetičke encefalopatije. može poboljšati stanje cerebrovaskularne reaktivnosti, smanjiti pojave vazospazma u cerebralnim žilama i normalizirati metaboličke procese u tijelu, što će poboljšati stanje bolesnika sa dijabetesom i kvalitetu njihovog života.
Bibliografija
Spisak literature nalazi se u redakciji